REVOGADA PELA RDC 330/2019
PORTARIA FEDERAL N°453, DE 1 DE JUNHO DE 1998
Aprova o Regulamento Técnico que estabelece as diretrizes básicas de proteção radiológica em radiodiagnóstico médico e odontológico, dispõe sobre o uso dos raios-x diagnósticos em todo território nacional e dá outras providências.
A Secretária de Vigilância Sanitária, no uso de suas atribuições legais, tendo em vista as disposições constitucionais e a Lei 8.080, de 19 de outubro 1990, que tratam das condições para a promoção e recuperação da saúde como direito fundamental do ser humano, e considerando:
a expansão do uso das radiações ionizantes na Medicina e Odontologia no país;
os riscos inerentes ao uso das radiações ionizantes e a necessidade de se estabelecer uma política nacional de proteção radiológica na área deradiodiagnóstico;
que as exposições radiológicas para fins de saúde constituem a principal fonte de exposição da população a fontes artificiais de radiação ionizante;
que o uso das radiações ionizantes representa um grande avanço na medicina, requerendo, entretanto, que as práticas que dão origem a exposições radiológicas na saúde sejam efetuadas em condições otimizadas de proteção;
as responsabilidades regulatórias do Ministério da Saúde relacionadas à produção, comercialização e utilização de produtos e equipamentos emissores de radiações ionizantes;
a necessidade de garantir a qualidade dos serviços de radiodiagnóstico prestados à população, assim como de assegurar os requisitos mínimos de proteção radiológica aos pacientes, aos profissionais e ao público em geral;
a necessidade de padronizar, a nível nacional, os requisitos de proteção radiológica para o funcionamento dos estabelecimentos que operam com raios-x diagnósticos e a necessidade de detalhar os requisitos de proteção em radiologia diagnóstica e intervencionista estabelecidos na Resolução n° 6, de 21 de dezembro de 1988, do Conselho Nacional de Saúde;
as recomendações da Comissão Internacional de Proteção Radiológica estabelecidas em 1990 e 1996, refletindo a evolução
dos conhecimentos científicos no domínio da proteção contra radiações aplicada às exposições radiológicas na saúde;
as recentes Diretrizes Básicas de Proteção Radiológica estabelecidas em conjunto pela Organização Mundial da Saúde, Organização Pan-americana da Saúde, Organização Internacional do Trabalho, Organização de Alimento e Agricultura, Agência de Energia Nuclear e Agência Internacional de Energia Atômica;
as recomendações do Instituto de Radioproteção e Dosimetria da Comissão Nacional de Energia Nuclear, órgão de referência nacional em proteção radiológica e metrologia das radiações ionizantes;
que a matéria foi aprovada pelo Grupo Assessor Técnico-Científico em Radiações Ionizantes do Ministério da Saúde, submetida a consulta pública através da Portaria n°189, de 13 de maio de 1997, debatida e consolidada pelo Grupo de Trabalho instituído, resolve:
Art. 1º Aprovar o Regulamento Técnico “Diretrizes de Proteção Radiológica em Radiodiagnóstico Médico e Odontológico”, parte integrante desta Portaria, que estabelece os requisitos básicos de proteção radiológica em radiodiagnóstico e disciplina a prática com os raios-x para fins diagnósticos e intervencionistas, visando a defesa da saúde dos pacientes, dos profissionais envolvidos e do público em geral.
Art. 2º Este Regulamento deve ser adotado em todo território nacional e observado pelas pessoas físicas e jurídicas, de direito privado e público, envolvidas com a utilização dos raios-x diagnósticos.
Art. 3º Compete aos órgãos de Vigilância Sanitária dos Estados, do Distrito Federal e dos Municípios o licenciamento dos estabelecimentos que empregam os raios-x diagnósticos, assim como a fiscalização do cumprimento deste Regulamento, sem prejuízo da observância de outros regulamentos federais, estaduais e municipais supletivos sobre a matéria.
Art. 4º A inobservância dos requisitos deste Regulamento constitui infração de natureza sanitária nos termos da Lei 6.437, de 25 de agosto de 1977, ou outro instrumento legal que venha a substituí-la, sujeitando o infrator ao processo e penalidades previstas, sem prejuízo das responsabilidades civil e penal cabíveis.
Art. 5º As Secretarias de Saúde Estaduais, Municipais e do Distrito Federal devem implementar os mecanismos necessários para
adoção desta Portaria, podendo estabelecer regulamentos de caráter suplementar a fim de atender às especificidades locais.
Parágrafo único. Os regulamentos estaduais e/ou municipais sobre esta matéria devem ser compatibilizados de forma a observar os requisitos do Regulamento aprovado por esta Portaria.
Art. 6º Todos os serviços de radiodiagnóstico devem manter um exemplar deste Regulamento nos seus diversos setores que empregam os raios-x diagnósticos.
Art. 7º Esta Portaria entra em vigor a partir da data de sua publicação, revogando as disposições em contrário.
MARTA NOBREGA MARTINEZ
DIRETRIZES DE PROTEÇÃO RADIOLÓGICA EM RADIODIAGNÓSTICO MÉDICO E ODONTOLÓGICO
CAPÍTULO 1 – DISPOSIÇÕES GERAIS DEFINIÇÕES
-
-
Os termos em itálico devem ser interpretados neste Regulamento conforme definidos noGlossário
(Anexo C). OBJETIVOS
-
-
Atendendo à política nacional de proteção à saúde, o presente Regulamento tem porobjetivos:
-
Baixar diretrizes para a proteção da população dos possíveis efeitos indevidos inerentes à utilização dos raios-x diagnósticos, visando minimizar os riscos e maximizar os benefícios destaprática
-
Estabelecer parâmetros e regulamentar ações para o controle das exposições médicas, das exposições ocupacionais e das exposições do público, decorrentes das práticas com raios-x diagnósticos.
-
Estabelecer requisitos para o licenciamento e a fiscalização dos serviços que realizam procedimentos radiológicos médicos e odontológicos.
CAMPO DE APLICAÇÃO
-
-
Este Regulamento deve ser adotado em todo o território nacional pelas pessoas jurídicas e físicas, de direito privado e público, envolvidascom:
-
A produção e comercialização de equipamentos de raios-x diagnósticos, componentes eacessórios.
-
A prestação de serviços que implicam na utilização raios-x diagnósticos para fins médicos eodontológicos.
-
A utilização dos raios-x diagnósticos nas atividades de pesquisa biomédica e deensino.
AUTORIDADE REGULATÓRIA
-
-
A Secretaria de Vigilância Sanitária do Ministério da Saúde e os órgãos de Vigilância Sanitária dos Estados, do Distrito Federal e dos Municípios, aqui designados de autoridades sanitárias, adotarão as medidas cabíveis para assegurar o cumprimento deste Regulamento.
-
Compete às autoridades sanitárias dos Estados, do Distrito Federal e dos Municípios o licenciamento dos serviços que empregam os raios-x diagnósticos, assim como a fiscalização do cumprimento deste
Regulamento, sem prejuízo da observância de outros regulamentos federais, estaduais e municipais supletivos sobre a matéria.
INSPEÇÕES SANITÁRIAS
-
-
Os responsáveis principais devem assegurar à autoridade sanitária livre acesso a todas as dependências do serviço e manter à disposição todos os assentamentos e documentos especificados neste Regulamento.
INFRAÇÕES
-
-
A inobservância dos requisitos deste Regulamento ou a falha na execução de ações corretivas ou preventivas em tempo hábil constitui infração de natureza sanitária, sujeitando o infrator ao processo e penalidades previstas na legislação vigente, sem prejuízo das responsabilidades civil e penalcabíveis.
-
Em casos de não conformidade com o cumprimento de qualquer requisito deste Regulamento, os responsáveis principais devem, conforme apropriado:
-
Providenciar uma investigação de suas causas, circunstâncias e conseqüências.
-
Tomar as medidas cabíveis para corrigir as circunstâncias que levaram à infração e prevenir a recorrência de infraçõessimilares.
INTERPRETAÇÕES E CASOS OMISSOS
-
-
Os casos omissos e dúvidas relativas à interpretação e aplicação deste Regulamento serão dirimidos pela Secretaria de Vigilância Sanitária do Ministério daSaúde.
CAPÍTULO 2 – SISTEMA DE PROTEÇÃO RADIOLÓGICA PRINCÍPIOS BÁSICOS
-
-
Os princípios básicos que regem este Regulamentosão:
-
Justificação da prática e das exposições médicasindividuais.
-
Otimização da proteçãoradiológica.
-
Limitação de dosesindividuais.
-
Prevenção de acidentes. JUSTIFICAÇÃO
-
-
A justificação é o princípio básico de proteção radiológica que estabelece que nenhuma prática ou fonte adscrita a uma prática deve ser autorizada a menos que produza suficiente benefício para o indivíduo exposto ou para a sociedade, de modo a compensar o detrimento que possa sercausado.
-
O princípio da justificação em medicina e odontologia deve ser aplicadoconsiderando:
-
Que a exposição médica deve resultar em um benefício real para a saúde do indivíduo e/ou para sociedade, tendo em conta a totalidade dos benefícios potenciais em matéria de diagnóstico ou terapêutica que dela decorram, em comparação com o detrimento que possa ser causado pela radiação aoindivíduo.
-
A eficácia, os benefícios e riscos de técnicas alternativas disponíveis com o mesmo objetivo, mas que envolvam menos ou nenhuma exposição a radiaçõesionizantes.
-
-
Na área da saúde existem dois níveis de justificação: justificação genérica da prática e justificação da exposição individual do paciente emconsideração.
-
Justificaçãogenérica
-
todos os novos tipos de práticas que envolvam exposições médicas devem ser previamente justificadas antes de serem adotadas emgeral.
-
os tipos existentes de práticas devem ser revistos sempre que se adquiram novos dados significativos acerca de sua eficácia ou de suasconseqüências.
-
Justificação da exposiçãoindividual
(i) todas as exposições médicas devem ser justificadas individualmente, tendo em conta os objetivos específicos da exposição e as características do indivíduo envolvido.
-
-
Fica proibida toda exposição que não possa ser justificada, incluindo:
-
Exposição deliberada de seres humanos aos raios-x diagnósticos com o objetivo único de demonstração, treinamento ou outros fins que contrariem o princípio dajustificação.
-
Exames radiológicos para fins empregatícios ou periciais, exceto quando as informações a serem obtidas possam ser úteis à saúde do indivíduo examinado, ou para melhorar o estado de saúde da população.
-
Exames radiológicos para rastreamento em massa de grupos populacionais, exceto quando o Ministério da Saúde julgar que as vantagens esperadas para os indivíduos examinados e para a população são suficientes para compensar o custo econômico e social, incluindo o detrimento radiológico. Deve-se levar em conta, também, o potencial de detecção de doenças e a probabilidade de tratamento efetivo dos casosdetectados.
-
Exposição de seres humanos para fins de pesquisa biomédica, exceto quando estiver de acordo com a Declaração de Helsinque, adotada pela 18ª Assembléia Mundial da OMS de 1964; revisada em 1975 na 29ª Assembléia, em 1983 na 35ª Assembléia e em 1989 na 41ª Assembléia, devendo ainda estar de acordo com resoluções específicas do Conselho Nacional deSaúde.
-
Exames de rotina de tórax para fins de internação hospitalar, exceto quando houver justificativa no contexto clínico, considerando-se os métodosalternativos.
OTIMIZAÇÃO DA PROTEÇÃO RADIOLÓGICA
-
-
O princípio de otimização estabelece que as instalações easpráticas devem ser planejadas, implantadas e executadas demodo
que a magnitude das doses individuais, o número de pessoas expostas e a probabilidade de exposições acidentais sejam tão baixos quanto razoavelmente exeqüíveis, levando-se em conta fatores sociais e econômicos, além das restrições de dose aplicáveis.
-
-
A otimização da proteção deve ser aplicada em dois níveis, nos projetos e construções de equipamentos e instalações, e nos procedimentos detrabalho.
-
No emprego das radiações em medicina e odontologia, deve-se dar ênfase à otimização da proteção nos procedimentos de trabalho, por possuir uma influência direta na qualidade e segurança da assistência aospacientes.
-
As exposições médicas de pacientes devem ser otimizadas ao valor mínimo necessário para obtenção do objetivo radiológico (diagnóstico e terapêutico), compatível com os padrões aceitáveis de qualidade de imagem. Para tanto, no processo de otimização de exposições médicas deve-seconsiderar:
-
A seleção adequada do equipamento eacessórios.
-
Os procedimentos detrabalho.
-
A garantia daqualidade.
-
Os níveis de referência de radiodiagnóstico parapacientes.
-
As restrições de dose para indivíduo que colabore, conscientemente e de livre vontade, fora do contexto de sua atividade profissional, no apoio e conforto de um paciente, durante a realização do procedimentoradiológico.
-
-
As exposições ocupacionais e as exposições do público decorrentes das práticas de radiodiagnóstico devem ser otimizadas a um valor tão baixo quanto exeqüível ,observando-se:
-
As restrições de dose estabelecidas nesteRegulamento.
-
O coeficiente monetário por unidade de dose coletiva estabelecido pela Resolução-CNEN n° 12, de 19/07/88, quando se tratar de processos quantitativos deotimização.
LIMITAÇÃO DE DOSESINDIVIDUAIS
-
-
Os limites de doses individuais são valores de dose efetiva ou de dose equivalente, estabelecidos para exposição ocupacional e exposição do público decorrentes de práticas controladas, cujas magnitudes nãodevemserexcedidas.
-
Os limites dedose:
-
Incidem sobre o indivíduo, considerando a totalidade das exposições decorrentes de todas as práticas a que ele possa estar exposto.
-
Não se aplicam às exposiçõesmédicas.
-
Não devem ser considerados como uma fronteira entre “seguro” e “perigoso”.
-
Não devem ser utilizados como objetivo nos projetos de blindagem ou para avaliação de conformidade em levantamentos radiométricos.
-
Não são relevantes para as exposiçõespotenciais.
-
-
Exposiçõesocupacionais
-
As exposições ocupacionais normais de cada indivíduo, decorrentes de todas as práticas, devem ser controladas de modo que os valores dos limites estabelecidos na Resolução-CNEN n° 12/88 não sejam excedidos. Nas práticas abrangidas por este Regulamento, o controle deve ser realizado da seguinteforma:
-
a dose efetiva média anual não deve exceder 20 mSv em qualquer período de 5 anos consecutivos, não podendo exceder 50 mSv em nenhumano.
-
a dose equivalente anual não deve exceder 500 mSv para extremidades e 150 mSv para ocristalino.
-
Para mulheres grávidas devem ser observados os seguintes requisitos adicionais, de modo a proteger o embrião oufeto:
-
a gravidez deve ser notificada ao titular do serviço tão logo seja constatada;
-
as condições de trabalho devem ser revistas para garantir que a dose na superfície do abdômen não exceda 2 mSv durante todo o período restante da gravidez, tornando pouco provável que a dose adicional no embrião ou feto exceda cerca de 1 mSv nesteperíodo.
-
Menores de 18 anos não podem trabalhar com raios-x diagnósticos, exceto emtreinamentos.
-
Para estudantes com idade entre 16 e 18 anos, em estágio de treinamento profissional, as exposições devem ser controladas de modo que os seguintes valores não sejamexcedidos:
-
dose efetiva anual de 6 mSv;
-
dose equivalente anual de 150 mSv para extremidades e 50 mSv para ocristalino.
-
É proibida a exposição ocupacional de menores de 16anos.
-
-
As exposições normais de indivíduos do público decorrentes de todas as práticas devem ser restringidas de modo que a dose efetiva anual não exceda 1mSv.
PREVENÇÃO DE ACIDENTES
-
-
No projeto e operação de equipamentos e de instalações deve- se minimizar a probabilidade de ocorrência de acidentes (exposiçõespotenciais).
-
Deve-se desenvolver os meios e implementar as ações necessárias para minimizar a contribuição de erros humanos que levem à ocorrência de exposiçõesacidentais.
CAPÍTULO 3 – REQUISITOS OPERACIONAIS OBRIGAÇÕES BÁSICAS
-
-
Nenhuma instalação pode ser construída, modificada, operada ou desativada, nenhum equipamento de radiodiagnóstico pode ser vendido, operado, transferido de local, modificado e nenhuma prática com raios-x diagnósticos pode ser executada sem que estejam de acordo com os requisitos estabelecidos neste Regulamento.
REGISTRO
-
-
Nenhum tipo ou modelo de equipamento de raios-x diagnósticos, componentes (tubo, cabeçote, sistema de colimação, mesa “bucky”, “bucky” mural, seriógrafo, sistema intensificador de imagem) e acessórios de proteção radiológica em radiodiagnóstico pode ser comercializado sem possuir registro do Ministério da Saúde.
-
Os fornecedores de equipamentos de raios-x diagnósticos devem informar semestralmente por escrito a cada autoridade sanitária estadual, sobre cada equipamento comercializado a ser instalada no respectivo estado, incluindo o seu número de série, de modo a permitir a rastreabilidade dos equipamentos instalados no país.
LICENCIAMENTO
-
-
Nenhum serviço de radiodiagnóstico pode funcionar sem estar devidamente licenciado pela autoridade sanitárialocal.
-
O licenciamento de um serviço de radiodiagnóstico segue o seguinteprocesso:
-
Aprovação, sob os aspectos de proteção radiológica, do projeto básico de construção das instalações.
-
Emissão do alvará defuncionamento.
-
-
A aprovação de projeto está condicionada à análise e parecer favorável sobre os seguintesdocumentos:
-
Projeto básico de arquitetura das instalações e áreas adjacentes, conforme Portaria1884/94 do Ministério da Saúde ou outra que venha a substituí-la,incluindo:
-
planta baixa e cortes relevantes apresentando o leiaute das salas de raios-x e salas de controle, posicionamento dos equipamentos, painel de controle, visores, limites de deslocamento do tubo, janelas, mesa de exame, “bucky” vertical e mobiliáriorelevante;
-
classificação das áreas do serviço indicando os fatores de uso e os fatores de ocupação das vizinhanças de cadainstalação;
-
descrição técnica das blindagens (portas, paredes, piso, teto, etc.) incluindo material utilizado, espessura edensidade.
-
Relação dos equipamentos de raios-x diagnósticos (incluindo fabricante, modelo, mA e kVp máximas), componentes e acessórios, previstos para asinstalações.
-
Relação dos exames a serem praticados, com estimativa da carga de trabalho semanal máxima, considerando uma previsão de operação de cada instalação por, no mínimo, 5anos.
-
Planilha de cálculo de blindagem assinada por um especialista em física de radiodiagnóstico, ou certificação equivalente, reconhecida pelo Ministério daSaúde.
-
-
Ficam dispensadas do item 3.5-a) as instalações que dispõem apenas de equipamentos móveis, desde que não utilizados como fixos, e os consultórios odontológicos com somente equipamentos de radiografiaintra-oral.
-
O alvará de funcionamento inicial do serviço deve ser solicitado instruído dos seguintesdocumentos:
-
Requerimento, conforme modelo próprio da autoridade sanitária local, assinado pelo responsável legal doestabelecimento;
-
Ficha cadastral devidamente preenchida e assinada, conforme apresentado no AnexoB.
-
Termos de responsabilidade, conforme modelo próprio da autoridadesanitária:
-
termo de responsabilidade primária, assinado pelo responsável legal;
-
termo de responsabilidade técnica, assinado pelo responsável técnico (RT) doserviço;
-
termo de proteção radiológica, assinado pelo supervisor de proteção radiológica em radiodiagnóstico (SPR) doserviço.
-
Memorial descritivo de proteção radiológica, assinado peloresponsável legal do estabelecimento e peloSPR.
-
-
O memorial descritivo de proteção radiológica deve conter, no mínimo:
-
Descrição do estabelecimento e de suas instalações,incluindo:
-
identificação do serviço e seu responsávellegal;
-
relação dos procedimentos radiológicosimplementados;
-
descrição detalhada dos equipamentos e componentes, incluindo modelo, número de série, número de registro no Ministério da Saúde, tipo de gerador, ano de fabricação, data da instalação, mobilidade e situaçãooperacional;
-
descrição dos sistemas de registro de imagem (cassetes, tipos de combinações tela-filme, vídeo, sistema digital,etc.);
-
descrição da(s) câmara(s) escura(s), incluindo sistema deprocessamento.
-
Programa de proteção radiológica,incluindo:
-
relação nominal de toda a equipe, suas atribuições eresponsabilidades, com respectiva qualificação e cargahorária;
-
instruções a serem fornecidas por escrito à equipe, visando a execução das atividades em condições desegurança;
-
programa de treinamento periódico e atualização de toda a equipe;
-
sistema de sinalização, avisos e controle dasáreas;
-
programa de monitoração de área incluindo verificação das blindagens e dispositivos desegurança;
-
programa de monitoração individual e controle de saúdeocupacional;
-
descrição das vestimentas de proteção individual, comrespectivas quantidades porsala;
-
descrição do sistema deassentamentos;
-
programa de garantia de qualidade, incluindo programa de manutenção dos equipamentos de raios-x eprocessadoras;
-
procedimentos para os casos de exposições acidentais de pacientes, membros da equipe ou do público, incluindo sistemática de notificação eregistro.
-
Relatórios de aceitação dainstalação:
-
relatório do teste de aceitação do equipamento de raios-x, emitido pelo fornecedor após sua instalação com o aceite do titular do estabelecimento;
-
relatório de levantamento radiométrico, emitido por especialista em física de radiodiagnóstico (ou certificação equivalente), comprovando a conformidade com os níveis de restrição de dose estabelecidos nesteRegulamento;
-
certificado de adequação da blindagem do cabeçote emitido pelofabricante.
-
-
Validade erenovação
-
O alvará de funcionamento do serviço tem validade de, no máximo, doisanos.
-
A renovação do alvará de funcionamento do serviço deve ser solicitada pelo titular instruídade:
-
requerimento e termos de responsabilidade, conforme modelos próprios da autoridadesanitária;
-
relatório do programa de garantia de qualidade, assinado por um especialista em física de radiodiagnóstico, ou certificação equivalente, reconhecida pelo Ministério daSaúde;
-
documento de atualização do memorial descritivo de proteção radiológica, caso tenham ocorrido alterações não notificadas no período.
-
-
A concessão e renovação de alvará de funcionamento do serviço está condicionada à aprovação dos documentos apresentados e à comprovação do cumprimento dos requisitos técnicos especificados neste Regulamento, mediante inspeção sanitária.
-
Quaisquer modificações a serem introduzidas nas dependências do serviço ou nos equipamentos de raios-x devem ser notificadas previamente à autoridade sanitária local para fins de aprovação, instruídas dos documentos relevantes do processo de aprovação deprojeto.
-
Um novo relatório de levantamento radiométrico deve ser providenciado:
-
Após a realização das modificações autorizadas.
-
Quando ocorrer mudança na carga de trabalho semanal ou na característica ou ocupação das áreascircunvizinhas.
-
Quando decorrer 4 anos desde a realização do último levantamento.
-
-
O alvará de funcionamento, contendo identificação dos equipamentos, deve ser afixado em lugar visível ao público no estabelecimento.
-
Todo serviço deve manter uma cópia do projeto básico de arquitetura de cada instalação (nova ou modificada), conforme especificado no item. 3.6-a), disponível à autoridade sanitária local, inclusive nos consultórios odontológicos e nas instalações com equipamentos móveis, dispensados do processo de aprovação de projeto.
-
A desativação de equipamento de raios-x deve ser comunicada à autoridade sanitária, por escrito, com solicitação de baixa de responsabilidade e notificação sobre o destino dado ao equipamento.
-
A desativação de um serviço de radiodiagnóstico deve ser notificada à autoridade sanitária local informando o destino e a guarda dos arquivos e assentamentos, inclusive dos históricos ocupacionais, conforme especificado nesteRegulamento.
REQUISITOS DE ORGANIZAÇÃO
-
-
Os serviços de radiodiagnóstico devem implementar uma estrutura organizacional de modo a facilitar o desenvolvimento de uma cultura de segurança que se traduzaem:
-
Adoção de uma atitude de prevenção e de aprimoramento constantes em proteção radiológica, como parte integrante das funções diárias de cada membro daequipe.
-
Definição clara das linhas hierárquicas para a tomada de decisões no âmbito do estabelecimento, e as responsabilidades de cadaindivíduo.
-
Estabelecimento de um conjunto de regras e procedimentos, tendoaproteçãoradiológicacomotemaprioritário,incluindoa
pronta identificação e correção dos problemas, de acordo com sua relevância.
-
-
Em cada serviço de radiodiagnóstico deve ser nomeado um membro da equipe para responder pelas ações relativas ao programa de proteção radiológica, denominado supervisor de proteção radiológica de radiodiagnóstico(SPR).
-
O SPR deve estar adequadamente capacitado para cumprirasresponsabilidades que lhe competem e possuir certificação de qualificação conforme especificado nesteRegulamento.
-
O SPR pode assessorar-se de consultores externos, conforme a necessidade e o porte do serviço. As atividades exercidas pelos assessores externos devem estar discriminadas no memorial descritivo de proteçãoradiológica.
-
-
Para cada setor de radiologia diagnóstica ou intervencionista desenvolvida no estabelecimento, o titular deve designar um médico, ou um odontólogo, em se tratando de radiologia odontológica, para responder pelos procedimentos radiológicos no âmbito do serviço, denominado responsável técnico(RT).
-
O RT deve estar adequadamente capacitado para as responsabilidades que lhe competem e possuir certificação de qualificação, conforme especificado nesteRegulamento.
-
O RT pode responsabilizar-se por, no máximo, dois serviços, desde que haja compatibilidade operacional dehorários.
-
Cada RT pode ter até dois substitutos para os casos de seu impedimento ouausência.
-
O titular do serviço que é também RT deve assumirasresponsabilidades deambos.
-
-
É permitido ao RT assumir também as funções de SPR desde que seja possível a compatibilidade entre as funções e não haja prejuízo em seudesempenho.
-
Em estabelecimentos hospitalares deve haver um comitê de proteção radiológica integrando por, no mínimo, o SPR, um representante da direção do hospital e um médico especialista de cada um das unidades que fazem uso das radiações ionizantes, de modo a:
-
Revisar sistematicamente o programa de proteção radiológica paragarantirqueosequipamentossejamutilizadoseos
procedimentos executados observando-se os regulamentos vigentes de proteção radiológica.
-
Recomendar as medidas cabíveis para garantir o uso seguro dos equipamentos emissores de radiação existentes nainstituição.
RESPONSABILIDADES BÁSICAS
-
-
Os empregadores e titulares dos serviços são os responsáveis principais pela aplicação desteRegulamento.
-
Constitui obrigação dos responsáveis principais tomar todasasprovidências necessárias relativas ao licenciamento dos seus serviços.
-
Compete aos titulares e empregadores, no âmbito do seu estabelecimento, a responsabilidade principal pela segurança e proteção dos pacientes, da equipe e do público em geral, devendo assegurar os recursos materiais e humanos e a implementação das medidas necessárias para garantir o cumprimento dos requisitos deste Regulamento. Para tanto, os titulares e empregadoresdevem:
-
Assegurar que estejam disponíveis os profissionais necessários em número e com qualificação para conduzir os procedimentos radiológicos, bem como a necessária competência em matéria de proteçãoradiológica.
-
Incumbir aos médicos do estabelecimento (ou odontólogos, no caso de radiologia odontológica) a tarefa e obrigação primária de garantir a proteção global do paciente na requisição e na realização do procedimentoradiológico.
-
Nomear um membro qualificado da equipe para responder pelas ações relativas ao programa de proteção radiológica do serviço, com autoridade e responsabilidades definidas(SPR).
-
Nomear um médico da equipe (ou odontólogo, em radiologia odontológica) para responder pelos procedimentos radiológicos, levando em conta os princípios e requisitos de proteção radiológica estabelecidos neste Regulamento, com autoridade e responsabilidades definidas(RT).
-
Tomar todas as medidas necessárias para evitar falhas e erros, incluindo a implementação de procedimentos adequados de calibração, controle de qualidade e operação dos equipamentos de raios-x.
-
Garantir os recursos necessários para o treinamento apropriado e atualização periódica da equipe sobre técnicas e procedimentos radiológicos, incluindo aspectos de proteçãoradiológica.
-
Assessorar-se de um especialista de física de radiodiagnóstico na execução das medidas de proteção radiológica no âmbito do serviço, incluindo controle dequalidade.
-
Assegurar que nenhum paciente seja submetido a uma exposição médica sem que seja solicitada por um médico, ou odontólogo, no caso de radiologiaodontológica.
-
Zelar para que as exposições médicas de pacientes sejamasmínimas necessárias para atingir o objetivo radiológico pretendido e que sejam consideradas as informações relevantes de exames prévios que possam evitar exames adicionaisdesnecessários.
-
Zelar para que cada profissional tome todas as medidas necessárias para restringir as exposições ocupacionais e exposições do público a valores tão baixos quanto razoavelmente exeqüíveis, limitados conforme especificado nesteRegulamento.
-
Assegurar que a exposição voluntária de acompanhante, ao ajudar um paciente durante um procedimento radiológico, seja otimizada de modo que sua dose seja tão baixa quanto razoavelmente exeqüível, considerando o nível de restrição de dose estabelecido nesteRegulamento.
-
Prover monitoração individual e o controle de saúde do pessoal ocupacionalmente exposto, conforme descrito nesteRegulamento.
-
Prover as vestimentas de proteção individual para a proteção dos pacientes, da equipe e de eventuaisacompanhantes.
-
Manter as instalações e seus equipamentos de raios-x nas condições exigidas neste Regulamento, devendo prover serviço adequado de manutençãoperiódica.
-
Assegurar que todos os procedimentos operacionais estejam escritos, atualizados e disponíveis àequipe.
-
Garantir que seja fornecida à equipe, por escrito, informação adequada sobre os riscos decorrentes das exposições médicas e das exposiçõesocupacionais.
-
A responsabilidade de obter os históricos de exposições ocupacionais prévias, como pré-requisito para contratação ou engajamento depessoal.
-
Manter um exemplar deste Regulamento em cada serviço de radiodiagnóstico sob sua responsabilidade e assegurar que cada membro da equipe tenha acesso aomesmo.
-
Estabelecer, e assegurar que sejam entendidas, as funções e responsabilidades de cada profissional, assim como linhas claras de autoridade para tomada de decisão no âmbito doestabelecimento.
-
-
Compete ao SPR assessorar o titular nos assuntos relativos à proteção radiológica, com autoridade para interromper operações inseguras,devendo:
-
Elaborar e manter atualizado o memorial descritivo de proteção radiológica.
-
Verificar se as instalações estão de acordo com todos os requisitos desteRegulamento.
-
Certificar a segurança das instalações durante o planejamento, construção e/oumodificação.
-
Estabelecer, em conjunto com oRT,os procedimentos seguros de operação dos equipamentos e assegurar que os operadores estejam instruídos sobre osmesmos.
-
Realizar monitoração de área, periodicamente, e manter os assentamentos dos dados obtidos, incluindo informações sobre açõescorretivas.
-
Implementar o programa de garantia da qualidade e manter os assentamentos dos dados obtidos, incluindo informações sobre açõescorretivas.
-
Manter os assentamentos de monitoração individual e informar mensalmente, ao pessoal monitorado, os valores das doses registradas.
-
Revisar e atualizar periodicamente os procedimentos operacionais de modo a garantir a otimização da proteção radiológica.
-
Investigar cada caso conhecido ou suspeito de exposição elevada para determinar suas causas e para que sejam tomadas as medidas necessárias para prevenir a ocorrência de eventos similares.
-
Coordenar o programa de treinamento periódico da equipe sobre os aspectos de proteção radiológica e garantia dequalidade.
-
Informar ao titular todos os dados relevantes obtidos nos programas de proteção radiológica e garantia de qualidade, para subsidiar o mesmo no exercício de suasresponsabilidades.
-
Redigir e distribuir instruções e avisos sobre proteção radiológica aos pacientes e profissionais envolvidos, visando à execução das atividades de acordo com os princípios e requisitos estabelecidos neste Regulamento.
-
-
Compete ao RT responsabilizar-se pelos procedimentos radiológicos a que são submetidos os pacientes, levando em conta os princípios e requisitos de proteção radiológica estabelecidos neste Regulamento,devendo:
-
Assegurar que nos procedimentos radiológicos sejam utilizados as técnicas e os equipamentosadequados.
-
Zelar para que as exposições de pacientes sejam as mínimas necessárias para atingir o objetivo do procedimento radiológico requisitado, levando em conta os padrões aceitáveis de qualidade de imagem e as restrições conferidas pelos níveis de referência de radiodiagnóstico estabelecidos nesteRegulamento.
-
Elaborar e revisar as tabelas de exposição (técnicas de exames) para cada equipamento de raios-x do serviço, com o apoio doSPR.
-
Orientar e supervisionar as atividades da equipe no que se refere às técnicas e procedimentosradiológicos.
-
Assegurar que sejam feitos os assentamentos dos procedimentos radiológicos, requeridos nesteRegulamento.
-
Apoiar o SPR nos programas de garantia de qualidade da imagem e otimização da proteçãoradiológica.
-
-
Compete aos técnicos eauxiliares:
-
Executar suas atividades em conformidade com as exigências deste Regulamento e com as instruções do RT e doSPR.
-
Realizar apenas exposições médicas autorizadas por um médico do serviço, ou odontólogo, em se tratando de radiologia odontológica.
-
Atuar no programa de garantia de qualidade, nas avaliações de doses em pacientes e nas avaliações do índice de rejeição de radiografias, segundo instruções doSPR.
-
Assentar os procedimentos radiográficosrealizados.
-
Manter assentamento, em livro próprio, de qualquer ocorrência relevante sobre condições de operação e de segurança de equipamentos, das manutenções e dosreparos.
-
-
Compete a cada membro daequipe:
-
Estar ciente do conteúdo deste Regulamento, dos riscos associados ao seu trabalho, dos procedimentos operacionais e de emergência relacionados ao seu trabalho, e de suas responsabilidades na proteção dos pacientes, de si mesmo e de outros.
-
Informar imediatamente ao SPR qualquer evento que possa resultar em alterações nos níveis de dose ou em aumento do risco de ocorrência de acidentes, assim como qualquer outra circunstância que possa afetar a conformidade com este Regulamento.
-
Submeter-se aos treinamentos de atualização regularmente oferecidos.
-
Fornecer ao titular informações relevantes sobre suas atividades profissionais atuais e anteriores, de modo a permitir um controle ocupacionaladequado.
-
Utilizar o dosímetro individual e vestimentas de proteção individual, conforme os requisitos deste Regulamento e as instruções doSPR.
-
Notificar ao titular sua gravidez, confirmada ou suspeita, de modo a possibilitar os passos necessários para garantir a observação do limite de dose estabelecido para o período restante dagestação.
-
Notificar à autoridade sanitária condições inseguras detrabalho.
-
Evitar a realização de exposições médicasdesnecessárias.
-
-
É responsabilidade do médico ou odontólogo, no caso de radiologia odontológica, que prescreve ou solicita um procedimento radiológico estar ciente dos riscos das radiações ionizantes,doprincípio de justificação, das proibições, das limitações e vantagens da prática radiológica comparada com técnicasalternativas.
-
Os responsáveis legais das empresas prestadoras de serviço de manutenção e/ou assistência técnica de equipamentos de raios- x diagnósticosdevem:
-
Providenciar o licenciamento de sua empresa junto à autoridade sanitárialocal.
-
Assegurar que sua equipe técnica esteja treinada e ciente dos requisitos de desempenho e de segurança dos equipamentos, especificados neste Regulamento.
-
Atender aos requisitos de controle ocupacional estabelecidos neste Regulamento.
QUALIFICAÇÃO PROFISSIONAL
-
-
Nenhum indivíduo pode administrar, intencionalmente, radiações ionizantes em seres humanos a menosque:
-
Tal indivíduo seja um médico ou odontólogo qualificado para a prática, ou que seja um técnico, enfermeiro ou outro profissional de saúde treinado e que esteja sob a supervisão de um médico ou odontólogo.
-
Possua certificação de qualificação que inclua os aspectos proteção radiológica, exceto para indivíduos que estejam realizando treinamentosautorizados.
-
-
Para responder pela solicitação ou prescrição de um procedimento radiológico é necessário possuir formação em medicina ou odontologia, no caso de radiologiaodontológica.
-
Para responder pela função de RT é necessáriopossuir:
-
Formação em medicina, ou odontologia, no caso de radiologia odontológica.
-
Certificação de qualificação para a prática, emitida por órgão de reconhecida competência ou colegiados profissionais, cujo sistema de certificação avalie também o conhecimento necessário em física de radiodiagnóstico, incluindo proteção radiológica, e esteja homologado no Ministério da Saúde para talfim.
-
-
Para desempenhar as funções de SPR no serviço é necessário atender a um dos seguintesrequisitos:
-
Possuir certificação de especialista de física de radiodiagnóstico, emitida por órgão de reconhecida competência ou colegiados profissionais cujo sistema de certificação avalie o conhecimento necessário em física de radiodiagnóstico, incluindo metrologia das radiações ionizantes e proteção radiológica, e esteja homologado no Ministério da Saúde para tal fim,ou
-
Possuir a mesma certificação de qualificação exigida para o RT do serviço.
-
-
Para desempenhar as atividades de técnico de raios-x diagnósticos énecessário:
-
Possuir formação de técnico em radiologia na área específica de radiodiagnóstico.
-
Comprovar conhecimento e experiência em técnicas radiográficas em medicina, considerando os princípios e requisitos de proteção radiológica estabelecidos nesteRegulamento.
-
-
Qualquer indivíduo em treinamento em técnicas e procedimentos radiológicos somente pode realizar exposições médicas sob a direta supervisão de um profissional qualificado e sob a responsabilidade doRT.
TREINAMENTOS PERIÓDICOS
-
-
Os titulares devem implementar um programa de treinamento anual, integrante do programa de proteção radiológica, contemplando, pelo menos, os seguintestópicos:
-
Procedimentos de operação dos equipamentos, incluindo uso das tabelas de exposição e procedimentos em caso deacidentes.
-
Uso de vestimenta de proteção individual para pacientes, equipe e eventuais acompanhantes.
-
Procedimentos para minimizar as exposições médicas e ocupacionais.
-
Uso de dosímetrosindividuais.
-
Processamentoradiográfico.
-
Dispositivoslegais.
CONTROLE DE ÁREAS DO SERVIÇO
-
-
Os ambientes do serviço devem ser delimitados e classificados em áreas livres ou em áreas controladas, segundo as características das atividades desenvolvidas em cadaambiente.
-
Nos ambientes classificados como áreas controladas, devem ser tomadas medidas específicas de proteção e segurança para controlar as exposições normais e prevenir ou limitar a extensão de exposiçõespotenciais.
-
As salas onde se realizam os procedimentos radiológicos e a sala de comando devem ser classificadas como áreas controladas e:
-
Possuir barreiras físicas com blindagem suficiente para garantir a manutenção de níveis de dose tão baixos quanto razoavelmente exeqüíveis, não ultrapassando os níveis de restrição de dose estabelecidos nesteRegulamento.
-
Dispor de restrição de acesso e de sinalização adequada, conforme especificado nesteRegulamento.
-
Ser exclusivas aos profissionais necessários à realização do procedimento radiológico e ao paciente submetido ao procedimento. Excepcionalmente, é permitida a participação de acompanhantes, condicionada aos requisitos apresentados nesteRegulamento.
-
-
Em instalações de radiodiagnóstico, toda circunvizinhança da área controlada deve ser classificada como área livre, sob o aspecto de proteçãoradiológica.
-
Um programa de monitoração de área deve ser implantado para comprovar os níveis mínimos de radiação, incluindo verificação de blindagem e dos dispositivos desegurança.
-
A grandeza operacional que deve ser usada para verificar a conformidade com os níveis de restrição de dose em monitoração de área é o equivalente de dose ambiente,H*(d).
-
Para fins de planejamento de barreiras físicas de uma instalação e para verificação de adequação dos níveis de radiação em levantamentos radiométricos, os seguintes níveis de equivalente de dose ambiente devem ser adotados como restrição dedose:
-
5 mSv/ano em áreascontroladas,
-
0,5 mSv/ano em áreas livres. CONTROLEOCUPACIONAL
-
-
Compensações ou privilégios especiais para os indivíduos ocupacionalmente expostos não devem, em hipótese alguma, substituir a observância das medidas de proteção e segurança estabelecidas nesteRegulamento.
-
Monitoraçãoindividual
-
Os titulares devem estabelecer um programa rotineiro de monitoração individual de modoa:
-
obter uma estimativa da dose efetiva e/ou da dose equivalente no cristalino e extremidades, compatível com a atividade exercida, de modo a demonstrar conformidade com os requisitos administrativos e operacionais estabelecidos pelo serviço e com as exigências estabelecidas por esteRegulamento;
-
contribuir para o controle e melhoria da operação dainstalação;
-
em caso de exposição acidental envolvendo altas doses, fornecer informações para investigação e suporte para acompanhamento médico etratamento.
-
Todo indivíduo que trabalha com raios-x diagnósticos deve usar, durantesuajornadadetrabalhoeenquantopermaneceremárea
controlada, dosímetro individual de leitura indireta, trocado mensalmente.
-
A obrigatoriedade do uso de dosímetro individual pode ser dispensada, a critério da autoridade sanitária local e mediante ato normativo, para os serviços odontológicos com equipamento periapical e carga de trabalho máxima inferior a 4 mA min /semana.
-
Os dosímetros individuais destinados a estimar a dose efetiva devem ser utilizados na região mais exposta dotronco.
-
Durante a utilização de avental plumbífero, o dosímetro individual deve ser colocado sobre o avental, aplicando-se um fator de correção de 1/10 para estimar a dose efetiva. Em casos em que as extremidades possam estar sujeitas a doses significativamente altas, deve-se fazer uso adicional de dosímetro deextremidade.
-
O dosímetro individual é de uso exclusivo do usuário do dosímetro no serviço para o qual foidesignado.
-
Durante a ausência do usuário, os dosímetros individuais devem ser mantidos em local seguro, com temperatura amena, umidade baixa e afastados de fontes de radiação ionizante, junto ao dosímetro padrão, sob a supervisão doSPR.
-
Se houver suspeita de exposição acidental, o dosímetro individual deve ser enviado para leitura em caráter deurgência.
-
Os titulares devem providenciar a investigação dos casos de doses efetivas mensais superiores a 1,5 mSv. Os resultados da investigação devem serassentados.
-
os titulares devem comunicar à autoridade sanitária local os resultados mensais acima de 3/10 do limite anual, juntamente com um relatório das providências que foramtomadas.
-
quando os valores mensais relatados de dose efetiva forem superiores a 100 mSv, os titulares devem providenciar uma investigação especial e, havendo uma provável exposição do usuário do dosímetro, devem submeter o usuário a uma avaliação de dosimetriacitogenética.
-
No caso de indivíduos que trabalham em mais de um serviço, os titulares de cada serviço devem tomar as medidas necessárias de modo a garantir que a soma das exposições ocupacionais de cada indivíduo não ultrapasse os limites estabelecidos neste Regulamento. Pode-se adotar, entre outrasmedidas:
-
guias operacionais individuais, considerando a fração das jornadas de trabalho em cada estabelecimento,ou
-
acerto de cooperação entre os titulares de modo a fornecer/ obter os resultados de monitoração em cadaserviço.
-
Os dosímetros individuais devem ser obtidos apenas em laboratórios de monitoração individual credenciados pelaCNEN.
-
A grandeza operacional para verificar a conformidade com os limites de dose em monitoração individual externa é o equivalente de dose pessoal,Hp(d).
-
-
Controle desaúde
-
Todo indivíduo ocupacionalmente exposto deve estar submetido a um programa de controle de saúde baseado nos princípios gerais de saúdeocupacional.
-
Exames periódicos de saúde não podem ser utilizados para substituir ou complementar o programa de monitoraçãoindividual.
-
Ocorrendo exposição acidental com dose equivalente acima do limiar para efeitos determinísticos, o titular deve encaminhar o indivíduo para acompanhamento médico e, se necessário, com o aconselhamento de um médicoespecialista com experiência ou conhecimento específico sobre as conseqüências e tratamentosdeefeitos determinísticos daradiação.
RESTRIÇÕES DE DOSE EM EXPOSIÇÕES MÉDICAS
-
-
Exposição médica depacientes
-
Os exames de radiodiagnóstico devem ser realizados de modo a considerar os níveis de referência de radiodiagnóstico apresentados no Anexo A deste Regulamento.
-
Os níveis de referência de radiodiagnóstico devem ser utilizados de modo a permitir a revisão e adequação dos procedimentos e técnicas quando as doses excederem os valores especificados (como parte do programa deotimização)
-
Os níveis de referência apresentados neste Regulamento foram obtidos apenas para paciente adulto típico.
-
-
Exposição deacompanhantes
-
A presença de acompanhantes durante os procedimentos radiológicos somente é permitida quando sua participação for imprescindível para conter, confortar ou ajudarpacientes.
-
esta atividade deve ser exercida apenas em caráter voluntário e fora do contexto da atividade profissional doacompanhante;
-
é proibido a um mesmo indivíduo desenvolver regularmente esta atividade;
-
durante as exposições, é obrigatória, aos acompanhantes, a utilização de vestimenta de proteção individual compatível com o tipo de procedimento radiológico e que possua, pelo menos, o equivalente a 0,25 mm dechumbo;
-
O conceito de limite de dose não se aplica para estes acompanhantes; entretanto, as exposições a que forem submetidos devem ser otimizadas com a condição de que a dose efetiva não exceda 5 mSv durante oprocedimento.
ASSENTAMENTOS
-
-
O responsável legal pelo serviço deve manter um sistemadeassentamento de dados, conforme discriminado neste Regulamento, sobre os procedimentos radiológicos realizados, sistema de garantia da qualidade, controle ocupacional implantado e treinamentos realizados.
-
Cada procedimento radiológico deve ser assentado, constando de:
-
data do exame, nome e endereço completo do paciente, sexo, idade, indicação do exame, tipo de procedimento radiológico realizado, quantidade de filmes utilizados e, quando aplicável, tempo de fluoroscopia, número de cortes de CT e intervalo dos cortes;
-
peso e técnica radiológica (kVp, mAs, distância fonte-receptor de imagem, tela-filme), quandojustificável.
-
não é necessário um sistema de registro em separado quando for possível recuperar a informação requerida com referência a outros registros doserviço.
-
No assentamento de garantia de qualidade devem constar os dados relativos ao controle de qualidade implantado no serviço e conter, no mínimo, os resultados dos testes descritos neste Regulamento.
-
Os assentamentos de levantamentos radiométricos devemincluir:
-
croquis da instalação e vizinhanças, com o leiaute apresentando o equipamento de raios-x e o painel de controle, indicando a natureza e a ocupação das salasadjacentes;
-
identificação do equipamento de raios-x (fabricante, modelo, numero desérie);
-
descrição da instrumentação utilizada e dacalibração;
-
descrição dos fatores de operação utilizados no levantamento (mA, tempo, kVp, direção do feixe, tamanho de campo, fantoma, entreoutros);
-
carga de trabalho máxima estimada e os fatores de uso relativos às direções do feixe primário;
-
leituras realizadas em pontos dentro e fora da área controlada, considerando as localizações dos receptores de imagem. As barreiras primárias devem ser avaliadas sem fantoma. Os pontos devem estar assinalados nocroquis;
-
estimativa dos equivalentes de dose ambiente semanais (ou anuais) nos pontos de medida, considerando os fatores de uso (U), de ocupação (T) e carga de trabalho (W)aplicáveis;
-
conclusões e recomendaçõesaplicáveis;
-
data, nome, qualificação e assinatura do responsável pelo levantamento radiométrico.
-
Assentamento de controle ocupacional (históricoocupacional)
-
os dados relativos ao controle ocupacional devem ser assentados para cada indivíduo ocupacionalmente exposto, incluindo a natureza do trabalho que executa, treinamentos de atualização realizados, todos os resultados dosimétricos mensais contabilizados anualmente (ano calendário) e todas as ocorrências relativas à monitoração individual, desde o início da monitoração no estabelecimento;
-
o nível de registro estabelecido para monitoração mensal do tronco é de 0,10mSv.
-
as doses anuais (ano calendário) devem ser computadas considerando os valores abaixo do nível de registro como iguais a zero e as doses mensais desconhecidas ou extraviadas iguais ao valor médio das doses assentadas noano;
-
cópias dos dados de controle ocupacional devem ser fornecidas ao empregado no ato dademissão;
-
No assentamento dos treinamentos realizados devem constar os dados relativos ao programa, tais como, carga horária, conteúdo, período e identificação dosparticipantes.
-
Todos os dados assentados devem ser mantidos atualizados e apresentados à autoridade sanitária sempre quesolicitado.
-
O titular deve zelar pela integridade dos assentamentos por 5 anos, exceto dos dados de monitoração individual que devem ser armazenados por um período mínimo de 30 anos após o término da atividade com radiação, exercida pelo indivíduo monitorado. Podem ser utilizados meios adequados de armazenamentodigital.
CARACTERÍSTICAS GERAIS DOS EQUIPAMENTOS
-
-
Todo equipamento de raios-x diagnósticos importado ou fabricado no País deve estar de acordo com os padrões nacionais, com os padrões internacionais que o Brasil tenha acordado, além dos requisitos estabelecidos nesteRegulamento.
-
Todo equipamento de raios-x diagnósticos deve ser projetado e construído visando garantirque:
-
seja facilitada a execução de exposições médicas a níveis tão baixos quanto racionalmente exeqüíveis, consistente com a obtenção da informação diagnósticanecessária;
-
eventuais falhas em um único componente do sistema possam ser imediatamente detectadas, para prevenir exposições não planejadas de pacientes eoperadores;
-
seja mínima a probabilidade de ocorrência de erro humano como causa de exposições nãoplanejadas.
-
O equipamento de raios-x devepossuir:
-
documentação fornecida pelo fabricante relativa às características técnicas, especificações de desempenho, instruções de operação, de manutenção e de proteção radiológica, com tradução para a língua portuguesa, quando se tratar de equipamentoimportado;
-
certificação da blindagem do cabeçote quanto à radiação de fuga.
-
Componentes tais como gerador, tubo, cabeçote, mesa e sistema de colimação devem possuir identificação própria (marca, tipo, número de série), mediante etiqueta fixada em lugar visível, e documentação conforme itemanterior.
-
A terminologia e os valores dos parâmetros de operação devem estar exibidos no painel de controle do equipamento em linguagem ou simbologia internacionalmente aceita, compreensível para o usuário.
-
Os parâmetros operacionais, tais como tensão do tubo, filtração inerente e adicional, posição do ponto focal, distância fonte-receptor deimagem,tamanhodecampo(paraequipamentodistânciafonte-
receptor de imagem constante), tempo e corrente do tubo ou seu produto devem estar claramente indicados no equipamento.
-
A emissão de raios-x, enquanto durar a exposição radiográfica, deve ser indicada por um sinal sonoro e luminoso localizado no painel de controle doaparelho.
-
As taxas de kerma no ar fora da região de exame, devido à radiação de fuga ou espalhamento, devem ser mantidas em níveis tão baixos quanto racionalmente exeqüíveis, levando-se em conta as restrições apresentadas nesteRegulamento.
-
Os equipamentos radiográficos devem ser providos de dispositivo que corte automaticamente a irradiação ao final do tempo, dose, ou produto corrente-temposelecionados.
-
O botão disparador deve ser do tipo que permita interromper a exposição a qualquer momento dentro do intervalo selecionado de exposição, observando-se ainda os seguintesrequisitos:
-
a emissão do feixe de raios-x deve ocorrer somente enquanto durar a pressão intencional sobre o botão disparador, exceto em CT;
-
para repetir a exposição, deve ser necessário aliviar a pressão sobre o botão e pressioná-lo novamente, salvo em casos de seriografiaautomática;
-
o botão disparador deve estar instalado de tal forma que seja difícil efetuar uma exposiçãoacidental.
-
Todo equipamento com anodo rotatório deve ter dois estágios de acionamento dofeixe.
-
-
Não deve ser autorizada a importação de equipamentos de raios-x cuja utilização tenha sido proibida por razões sanitárias no país de origem ou por recomendação explícita de organismos internacionais.
-
Equipamentos de raios-x diagnósticos usados, reformados ou reconstruídos somente podem ser comercializados mediante documentos comprobatórios de teste de desempenho que demonstrem o cumprimento de todos os requisitos estabelecidos neste RegulamentoTécnico.
GARANTIA DEQUALIDADE
-
-
Os titulares devem implementar um programa de garantia de qualidade, integrante do programa de proteção radiológica, comosseguintesobjetivos:
-
Verificar, através dos testes de constância, a manutenção das características técnicas e requisitos de desempenho dos equipamentos de raios-x e do sistema de detecção/ registro de imagem.
-
Identificar, levando-se em consideração as informações fornecidas pelos fabricantes, possíveis falhas de equipamentos e erros humanos que possam resultar em exposições médicas indevidas e promover as medidas preventivasnecessárias.
-
Evitar que os equipamentos sejam operados fora das condições exigidas neste Regulamento e assegurar que as ações reparadoras necessárias sejam executadas prontamente, mediante um programa adequado de manutenção preventiva e corretiva dos equipamentos.
-
Estabelecer e implementar padrões de qualidade de imagem e verificar a suamanutenção.
-
Determinar os valores representativos das doses administradas nos pacientes em decorrência dos exames realizados no serviço e verificar se podem ser reduzidas, levando-se em consideração os níveis de referência de radiodiagnóstico estabelecidos neste Regulamento.
-
Verificar a adequação da calibração e das condições de operação dos instrumentos de monitoração e de dosimetria defeixe.
-
Averiguar a eficácia do programa de treinamentoimplementado.
-
-
O programa de garantia de qualidade deve incluir, o assentamento dos testes e avaliações realizadas e os resultados obtidos, assim como a documentação e verificaçãodos procedimentos operacionais e das tabelas de exposição, considerando os requisitos de proteção radiológica estabelecidos neste Regulamento.
-
Os titulares devem implementar auditorias periódicas, internas e/ou externas, para rever a execução e eficácia do programa de garantia dequalidade.
-
Toda vez que for realizado qualquer ajuste ou alteração das condições físicas originais do equipamento de raios-x, deve ser realizado um teste de desempenho, correspondente aos parâmetros modificados, e manter o relatório arquivado noserviço.
-
Após troca de tubo ou colimador ou manutenção do cabeçote, a adequação da blindagem do cabeçote e do sistemade colimação
deve ser comprovada novamente por um especialista em física de radiodiagnóstico ou pelo fabricante.
-
-
Os instrumentos para medição de níveis de radiação em levantamentos radiométricos e dosimetria de feixe devem ser calibrados a cada 2 anos em laboratórios credenciados, rastreados à rede nacional ou internacional de metrologia das radiações ionizantes, nas qualidades de feixes de raios-xdiagnósticos.
CAPÍTULO 4 – REQUISITOS ESPECÍFICOS PARA RADIODIAGNÓSTICO MÉDICO
-
-
Em adição aos requisitos gerais aplicáveis, dispostos nos Capítulos 1, 2 e 3, os serviços de radiodiagnóstico médico devem obedecer às exigências definidas nesteCapítulo.
DOS AMBIENTES
-
-
Os ambientes do estabelecimento de saúde que emprega os raios-x diagnósticos devem estar em conformidade com as normas estabelecidas pelo Ministério da Saúde para Projetos Físicos de Estabelecimentos Assistenciais de Saúde, Portaria 1884 de 11/11/94, ou a que vier asubstituí-la.
-
As salas de raios-x devem disporde:
-
Paredes, piso, teto e portas com blindagem que proporcione proteção radiológica às áreas adjacentes, de acordo com os requisitos de otimização, observando-se os níveis de restrição de dose estabelecidos neste Regulamento. Deve-se observar,ainda:
-
as blindagens devem ser contínuas e semfalhas;
-
a blindagem das paredes pode ser reduzida acima de 210 cm do piso, desde que devidamentejustificado;
-
particular atenção deve ser dada à blindagem da parede com “bucky” mural para exame de tórax e às áreas atingidas pelo feixe primário deradiação;
-
toda superfície de chumbo deve estar coberta com revestimento protetor como lambris, pintura ou outro materialadequado.
-
Cabine de comando com dimensões e blindagem que proporcione atenuação suficiente para garantir a proteção do operador. Deve-se observar ainda os seguintesrequisitos:
-
a cabine deve permitir ao operador, na posição de disparo, eficaz comunicação e observação visual do paciente mediante um sistema de observação eletrônico (televisão) ou visor apropriado com, pelo menos, a mesma atenuação calculada para acabine;
-
quando o comando estiver dentro da sala de raios-x, é permitido que a cabine seja aberta ou que seja utilizado um biombo fixado permanentemente no piso e com altura mínima de 210 cm, desde que a área de comando não seja atingida diretamente pelo feixe espalhado pelopaciente;
-
a cabine deve estar posicionada de modo que, durante as exposições, nenhum indivíduo possa entrar na sala sem ser notado pelo operador;
-
deve haver um sistema de reserva ou sistema alternativo para falha eletrônica, no caso de sistema de observaçãoeletrônico.
-
Sinalização visível na face exterior das portas de acesso, contendo o símbolo internacional da radiação ionizante acompanhado das inscrições: “raios-x, entrada restrita” ou “raios-x, entrada proibida a pessoas nãoautorizadas”.
-
Sinalização luminosa vermelha acima da face externa da porta de acesso, acompanhada do seguinte aviso de advertência: “Quando a luz vermelha estiver acesa, a entrada é proibida”. A sinalização luminosa deve ser acionada durante os procedimentos radiológicos indicando que o gerador está ligado e que pode haver exposição. Alternativamente, pode ser adotado um sistema de acionamento automático da sinalização luminosa, diretamente conectado ao mecanismo de disparo dosraios-x.
-
Quadro com as seguintes orientações de proteção radiológica, em lugarvisível:
-
“Não é permitida a permanência de acompanhantes na sala durante o exame radiológico, salvo quando estritamente necessário e autorizado”;
-
“Acompanhante, quando houver necessidade de contenção de paciente, exija e use corretamente vestimenta plumbífera para sua proteção”.
-
Quadro no interior da sala, em lugar e tamanho visível ao paciente, com o seguinte aviso: “Nesta sala somente pode permanecer um paciente de cadavez”.
-
Vestimentas de proteção individual para pacientes, equipe e acompanhantes, e todos acessórios necessários aos procedimentos previstos para a sala, conforme estabelecido neste Regulamento. Deve haver suportes apropriados para sustentar os aventais plumbíferos de modo a preservar a suaintegridade.
-
-
Junto ao painel de controle de cada equipamento de raios-x deve ser mantido um protocolo de técnicas radiográficas (tabela de exposição) especificando, para cada exame realizado no equipamento, as seguintesinformações:
-
Tipo de exame (espessuras e partes anatômicas do paciente) e respectivos fatores de técnicaradiográfica.
-
Quando aplicável, parâmetros para o controle automático de exposição.
-
Tamanho e tipo da combinaçãotela-filme.
-
Distânciafoco-filme.
-
Tipo e posicionamento da blindagem a ser usada nopaciente.
-
Quando determinado pela autoridade sanitária local, restrições de operação do equipamento e procedimentos desegurança.
-
-
A sala de raios-x deve dispor somente do equipamento de raios- x e acessórios indispensáveis para os procedimentos radiológicos a que destina.
-
Não é permitida a instalação de mais de um equipamento de raios-x porsala.
-
O serviço de radiodiagnóstico deve implantar um sistema de controle de exposição médica de modo a evitar exposição inadvertida de pacientes grávidas, incluindo avisos de advertência como:
“Mulheres grávidas ou com suspeita de gravidez: favor informarem ao médico ou ao técnico antes do exame”.
-
-
As instalações móveis devem ser projetadas e utilizadas observando-se os níveis de restrição de dose estabelecidos neste Regulamento.
-
A câmara escura deve ser planejada e construída considerando- se os seguintes requisitos:
-
Dimensão proporcional à quantidade de radiografias e ao fluxo de atividades previstas noserviço.
-
Vedação apropriada contra luz do dia ou artificial. Atenção especial deve ser dada à porta, passa chassis e sistema de exaustão.
-
O(s) interruptor(es) de luz clara deve(m) estar posicionado(s) de forma a evitar acionamentoacidental.
-
Sistema de exaustão de ar de forma a manter uma pressão positiva noambiente.
-
Paredes com revestimento resistente à ação das substâncias químicas utilizadas, junto aos locais onde possam ocorrer respingos destassubstâncias.
-
Piso anticorrosivo, impermeável eantiderrapante.
-
Sistema de iluminação de segurança com lâmpadas e filtros apropriados aos tipos de filmes utilizados, localizado a uma distância não inferior a 1,2 m do local demanipulação.
-
-
A câmara escura para revelação manual deve ser provida de cronômetro, termômetro e tabela de revelação para garantir o processamento nas condições especificadas pelo fabricante dos produtos de revelação.
-
Deve ser previsto local adequado para o armazenamento de filmes radiográficos, de forma que estes filmes sejammantidos:
-
Em posiçãovertical.
-
Afastados de fontes deradiação.
-
Em condições de temperatura e umidade compatíveis com as especificações dofabricante.
-
-
A iluminação da sala de interpretação e laudos deve ser planejada de modo a não causar reflexos nos negatoscópios que possam prejudicar a avaliação daimagem.
DOS EQUIPAMENTOS
-
-
Em adição às características especificadas no capítulo anterior, todo equipamento de radiodiagnóstico médico deve possuir:
-
Condições técnicas em conformidade com os padrões de desempenho especificados nesteRegulamento.
-
Blindagem no cabeçote de modo a garantir um nível mínimo de radiação de fuga, restringida a uma taxa de kerma no ar de 1 mGy/h a um metro do ponto focal, quando operado em condições de ensaio de fuga. Este mesmo requisito se aplica à radiação de fuga através do sistema decolimação.
-
Filtração total permanente do feixe útil de radiação de, no mínimo o equivalentea:
2,5 mm de alumínio, ou 0,03 mm de molibdênio para equipamentos de mamografia.
-
Diafragma regulável com localização luminosa para limitar o campo de radiação à região de interesse clínico. Equipamentos que operam com distância foco-filme fixa podem possuir colimador regulável sem localização luminosa ou colimadores cônicos convencionais, desde que seja possível variar e identificar os tamanhos de campo deradiação.
-
Sistema para identificar quando o eixo do feixe de radiação está perpendicular ao plano do receptor de imagem e para ajustar o centro do feixe de radiação em relação ao centro do receptor de imagem, nos equipamentosfixos.
-
Indicação visual do tubo selecionado no painel de controle, para equipamentos com mais de umtubo.
-
Cabo disparador com comprimento mínimo de 2 m, nos equipamentosmóveis.
-
Suporte do cabeçote ajustável, de modo a manter o tubo estável durante uma exposição, a menos que o movimento do cabeçote seja uma função projetada doequipamento.
-
-
Os sistemas de radiografia convencional devem possuir gerador do tipo pulsado retificado ou de armazenamento de carga. Fica proibida a utilização de sistemas auto-retificados ou retificação de meiaonda.
-
Quando houver sistema de controle automático de exposição, o painel de controle deve possuir uma indicação clara de quando se utiliza este modo de operação.
-
A absorção produzida pela mesa ou pelo porta-chassis vertical deve ser, no máximo, o equivalente a 1,2 mm de alumínio, a 100 kVp.
-
Todo equipamento de fluoroscopia deve possuir, além dos requisitos aplicáveis do item 4.13:
-
Sistema de intensificação deimagem.
-
Dispositivo para selecionar um tempo acumulado de fluoroscopia. Este tempo não deve exceder 5 min sem que o dispositivo seja reajustado. Um alarme sonoro deve indicar o término do tempo pré- selecionado e continuar soando enquanto os raios-x são emitidos, até que o dispositivo seja reajustado.
Decorridos 10 min sem que seja reajustado o dispositivo, a exposição será interrompida.
Alternativamente, o dispositivo pode interromper a exposição ao final do temposelecionado.
-
Diafragma regulável para definir o feixeútil.
-
Cortina ou saiote plumbífero inferior/lateral para a proteção do operador contra a radiação espalhada pelo paciente, com espessura não inferior a 0,5 mm equivalente de chumbo, a 100kVp.
-
Sistema para impedir que a distância foco-pele seja inferior a 38 cm para equipamentos fixos e 30 cm para equipamentosmóveis.
-
Sistema para garantir que o feixe de radiação seja completamente restrito à área do receptor deimagem.
-
Um sinal sonoro contínuo quando o controle de “alto nível” estiver acionado.
-
-
Todo equipamento de mamografia deve possuir, além dos requisitos aplicáveis do item 4.13:
-
Dispositivo para manter compressão firme na mama de forma a assegurar uma espessura uniforme na porção radiografada. A placa de compressão deve produzir uma atenuação de, no máximo, o equivalente a 2 mm de PMMA. A força de compressão do dispositivo deve estar entre 11 e 18kgf
-
Suportedereceptordeimagemcomtransmissãomenorque1
µGy por exposição a 5 cm, sem a presença da mama, para valores máximos de kVp e mAs empregados.
-
Tubo especificamente projetado para mamografia, com janela de berílio.
-
Gerador trifásico ou de altafreqüência.
-
Escala de tensão em incrementos de 1kV.
-
Distância foco-pele não inferior a 30cm.
-
Tamanho nominal do ponto focal não superior a 0,4mm.
-
-
Os fabricantes de equipamentos de mamografia devem disponibilizar fantoma de mama para testes de qualidade de imagem.
-
Todo equipamento de tomografia linear deve possuir, além dos requisitos aplicáveis do item 4.13.
-
Método para ajustar a posição do centro decorte.
-
Indicação da posição do centro docorte.
-
-
Todo equipamento de tomografia computadorizada, CT, deve possuir, além dos requisitos aplicáveis do item4.13:
-
Meios que permitam a determinação visual do plano de referência.
-
Dispositivo que permita ao operador interromper, a qualquer instante, qualquer varredura de duração maior que 0,5s.
-
Indicação visual, no painel de controle, dos parâmetros de técnica, incluindo espessura de corte e incremento de varredura, antes do inicio de umasérie.
-
Meios para ajustar os números de CT, de modo que os dados de calibração no fantoma de água produzam números iguais azero.
-
-
Os fabricantes de equipamentos de CT devem disponibilizar fantoma para calibrações e testes de constância, incluindo ruído e uniformidade daimagem.
-
Fica proibida a utilização de sistemas de CT de primeira e segundageração.
-
A documentação fornecida pelo fabricante, relativa às características técnicas e operacionais dos equipamentos de raios- x, deve estar facilmente disponível no serviço para a equipe de trabalho, o pessoal de manutenção e a autoridadesanitária.
PROCEDIMENTOS DE TRABALHO
-
-
A fim de produzir uma dose mínima para o paciente, consistente com a qualidade aceitável da imagem e o propósito clínico do procedimento radiológico, os médicos, os técnicos e demais membros da equipe de radiodiagnóstico devem selecionar e combinar adequadamente os parâmetros abaixo discriminados. Atenção particular deve ser dada aos casos de Radiologia Pediátrica eRadiologia
Intervencionista. Os valores padronizados para os exames rotineiros devem ser estabelecidos em tabelas deexposição.
-
A região do corpo a ser examinada e o número de exposições por exame (e.g., número de filmes ou de cortes em CT) ou o tempo de exame emfluoroscopia.
-
O tipo de receptor de imagem (e.g., telas rápidas ouregulares).
-
Grade anti-difusora apropriada, quandoaplicável.
-
Colimação apropriada do feixe primário, para minimizar o volume de tecido irradiado e melhorar a qualidade daimagem.
-
Valores apropriados dos parâmetros operacionais (e.g., kVp, mA e tempo oumAs).
-
Técnicas apropriadas para registrar imagem em exames dinâmicos (e.g., número de imagens porsegundo).
-
Fatores adequados de processamento da imagem (e.g., temperatura do revelador e algoritmo de reconstrução deimagem).
-
-
Durante a realização de procedimentos radiológicos, somente o paciente a ser examinado e a equipe necessária ao procedimento médico ou treinandos podem permanecer na sala deraios-x.
-
Todos, os profissionais necessários na saladevem:
-
posicionar-se de tal forma que nenhuma parte do corpo incluindo extremidades seja atingida pelo feixe primário sem estar protegida por 0,5 mm equivalente dechumbo;
-
proteger-se da radiação espalhada por vestimenta ou barreiras protetoras com atenuação não inferior a 0,25 mm equivalentes de chumbo.
-
Havendo necessidade da permanência de acompanhante do paciente na sala durante a realização do exame, isto somente será possível com a permissão do RT e após tomadas todas as providências de proteção radiológica devidas, conforme item3.45.
-
O técnico operador deve manter-se dentro da cabine de comando e observar o paciente durante o exame radiográfico, em instalações fixas.
-
As portas de acesso de instalações fixas devem ser mantidas fechadas durante as exposições. A sinalização luminosa nas portas de acesso deverá estar acionada durante os procedimentos radiológicos, conforme item4.3-d).
-
-
A realização de exames radiológicos com equipamentos móveis em leitos hospitalares ou ambientes coletivos de internação, tais como unidades de tratamento intensivo e berçários, somente será permitida quando for inexeqüível ou clinicamente inaceitável transferir o paciente para uma instalação com equipamento fixo. Neste caso, além dos requisitos previstos no 4.26-a) e 4.26-b), deve ser adotada uma das seguintesmedidas:
-
Os demais pacientes que não puderem ser removidos do ambiente devem ser protegidos da radiação espalhada por uma barreira protetora (proteção de corpo inteiro) com, no mínimo, 0,5 mm equivalentes de chumbo;ou,
-
Os demais pacientes que não puderem ser removidos do ambiente devem ser posicionados de modo que nenhuma parte do corpo esteja a menos de 2 metros do cabeçote ou do receptor de imagem.
-
-
O técnico deve realizar apenas exposições que tenham sido autorizadas por um médico doserviço.
Toda repetição de exposição deve ser anotada nos assentamentos do paciente e ser especialmente supervisionada pelo RT.
-
-
Deve ser evitada a realização de exames radiológicos com exposição do abdômen ou pelve de mulheres grávidas ou que possam estar grávidas, a menos que existam fortes indicações clínicas.
-
Informação sobre possível gravidez deve ser obtida da própria paciente.
-
Se a mais recente menstruação esperada não ocorreu e não houver outra informação relevante, a mulher deve ser considerada grávida.
-
-
O feixe de raios-x deve ser cuidadosamente posicionado no paciente e alinhado em relação ao receptor deimagem.
-
O feixe útil deve ser limitado à menor área possível e consistente com os objetivos do exameradiológico.
-
o campo deve ser no máximo do tamanho do receptor de imagem;
-
o tamanho do filme/cassete deve ser o menor possível, consistente com o tamanho do objeto deestudo.
-
Deve-se colocar blindagem adequada, com menos 0,5 mm equivalente de chumbo, nos órgãos mais radiosensíveis tais como gônadas, cristalino e tireóide, quando, por necessidade, eles estiverem diretamente no feixe primário de radiação ou até 5 cm dele, a não ser que tais blindagens excluam ou degradem informações diagnósticasimportantes.
-
-
Os procedimentos radiológicos devem ser realizados apenas com equipamentos que possuam potência suficiente para realizá- los.
-
Para realização de exames contrastados do aparelho digestivo, o equipamento deve possuir seriógrafo.
-
Equipamentos móveis com potência inferior a 4 kW e instalados como fixos só podem ser usados para exames de extremidades.
-
Chassis nunca devem ser segurados com as mãos durante a exposição.
-
Exceto em mamografia, a tensão do tubo, a filtração (adicional) e a distância foco-pele devem ser as maiores possíveis, consistente com o objetivo do estudo, de modo a reduzir a dose nopaciente.
-
É proibida a realização de radiografia de pulmão com distância fonte-receptor menor que 120 cm, exceto em radiografias realizadas em leito hospitalar, observando-se o disposto no item4.27.
-
O filme, a tela intensificadora e outros dispositivos de registro de imagem devem ser de maior sensibilidade possível, consistentes com os requisitos do exame. Cassete sem tela intensificadora não deve ser utilizado para nenhum exame radiográficorotineiro.
-
Em exames de mamografia, devem ser utilizadosapenas:
-
Equipamentos projetados especificamente para este tipo de procedimento radiológico, sendo vedada a utilização de equipamentos de raios-x diagnósticos convencionais ou modificados.
-
Receptores de imagem específicos paramamografia.
-
Processadoras específicas e exclusivas paramamografia.
-
Negatoscópios com luminância entre 3000 e 3500nit.
-
-
Os equipamentos de abreugrafia devem ser desativados ou substituídos por equipamentos de fotofluorografia com intensificação de imagem ou técnica equivalente ou, ainda, por equipamentos de teleradiografia com potência suficiente para produzir radiografias de tórax de altaqualidade.
-
Emfluoroscopia:
-
As palpações devem ser realizadas somente com luvas plumbíferas com proteção não inferior ao equivalente a 0,25 mm de chumbo.
-
A duração do exame deve ser a mais breve possível, com a menor taxa de dose e menor tamanho decampo.
-
Em nenhuma circunstância o tubo deve ser energizado quando o executor do exame não estiver olhando para omonitor.
-
O tempo de exposição deve ser anotado nos assentamentos do paciente.
-
-
A fluoroscopia não deve ser utilizada em substituição à radiografia.
-
As vestimentas plumbíferas não devem ser dobradas. Quando não estiverem em uso, devem ser mantidas de forma a preservar sua integridade, sobre superfície horizontal ou em suporte apropriado.
-
Para assegurar o processamento correto dos filmes,deve-se:
-
Seguir as recomendações do fabricante com respeito à concentração das soluções, tempo e temperatura, de modo a garantir uma revelaçãoadequada.
-
Monitorar as soluções regularmente e regenerá-las, quando necessário, levando-se em conta a quantidade de filmesrevelados.
-
Proceder manutenção preventiva periódica nas processadoras automáticas.
-
Manter limpa a câmara escura e assegurar a sua utilização exclusiva para a finalidade a que sedestina.
-
Monitorar rotineiramente a temperatura e umidade da câmara escura.
CONTROLE DE QUALIDADE
-
-
Todo equipamento de raios-x diagnósticos deve ser mantido em condições adequadas de funcionamento e submetido regularmente a verificações de desempenho. Atenção particular deve ser dada aos equipamentos antigos. Qualquer deterioração na qualidade das radiografias deve ser imediatamente investigada e o problemacorrigido.
-
O controle de qualidade previsto no programa de garantia de qualidade, deve incluir o seguinte conjunto mínimo de testes de constância, com a seguinte freqüênciamínima:
-
Testesbianuais:
-
valores representativos de dose dada aos pacientes em radiografia e CT realizadas noserviço;
-
valores representativos de taxa de dose dada ao paciente em fluoroscopia e do tempo de exame, ou do produtodose-área.
-
Testesanuais:
-
exatidão do indicador de tensão do tubo(kVp);
-
exatidão do tempo de exposição, quandoaplicável;
-
camadasemi-redutora;
-
alinhamento do eixo central do feixe deraios-x;
-
rendimento do tubo (mGy / mA minm2);
-
linearidade da taxa de kerma no ar com omAs;
-
reprodutibilidade da taxa de kerma noar;
-
reprodutibilidade do sistema automático deexposição;
-
tamanho do pontofocal;
-
integridade dos acessórios e vestimentas de proteçãoindividual;
-
vedação da câmaraescura.
-
Testessemestrais
-
exatidão do sistema decolimação;
-
resolução de baixo e alto contraste emfluoroscopia;
-
contatotela-filme;
-
alinhamento degrade;
-
integridade das telas echassis;
-
condições dosnegatoscópios;
-
índice de rejeiçãoderadiografias (com coleta de dados durante, pelo menos, doismeses).
-
Testessemanais:
-
calibração, constância e uniformidade dos números deCT;
-
temperatura do sistema deprocessamento;
iii) sensitometria do sistema de processamento.
-
-
Testes relevantes devem ser realizados sempre que houver indícios de problemas ou quando houver mudanças, reparos ou ajustes no equipamento deraios-x.
-
Para mamografia, os testes relativos ao processamento devem ser realizados diariamente e os cassetes, limpadossemanalmente.
-
Em cada equipamento de mamografia, deve ser realizada, mensalmente, uma avaliação da qualidade de imagem com um fantomamamográficoequivalenteaoadotadopelaACR.Não
devem ser realizadas mamografias em pacientes se o critério mínimo de qualidade de imagem não for alcançado.
As imagens devem ser arquivadas e mantidas à disposição da autoridade sanitária local.
-
-
Padrões de desempenho
-
Os níveis de radiação de fuga são definidos a 1 m do foco, fora do feixe primário. Cada ponto de medida no campo de radiação pode ser dado pelo valor médio obtido em uma área de medição de 100 cm2, com dimensão linear que não exceda 20cm.
-
O valor representativo de dose dada aos pacientes pode ser determinado em fantoma apropriado ou pelo terceiro quartil da distribuição de dose em pacientes, para cada tipo de exame, ou por outro método apropriado. O Anexo A apresenta os níveis de referência de radiodiagnóstico para fins deotimização.
-
A taxa de kerma no ar em fluoroscopia deve ser inferior a 50 mGy/min na entrada da pele do paciente, na menor distância (foco- pele) de operação, exceto durante cine ou quando o sistema opcional de “alto nível” estiver ativado. Se o tubo estiver sob a mesa, as medidas devem ser realizadas a 1 cm sobre a mesa ou berço.
-
O indicador de tensão do tubo deve apresentar um desvio (diferença entre o valor nominal e o valor medido) no intervalo de tolerância de ± 10% em qualquer corrente de tubo selecionada, exceto para equipamentos de mamografia, que devem apresentar um desvio no intervalo de tolerância de ± 2kV.
-
O indicador de tempo de exposição deve apresentar desvio (diferença entre o valor nominal e o valor medido) no intervalo de tolerância de ± 10% em qualquer tempo de exposiçãoselecionado.
-
O valor da camada semi-redutora do feixe útil não deve ser menor que o valor mostrado na Tabela I, para uma dada tensão do tubo e fase, de modo a demonstrar conformidade com os requisitos de filtração mínima. Valores intermediários podem ser obtidos por interpolação.
-
A camada semi-redutora para mamografia (filme/tela) deve estar entre os valores medidos de kVp/100 e kVp/100 + 0,1 mm equivalentes de alumínio. A camada semi-redutora deve incluir a contribuição da filtração produzida pelo dispositivo decompressão.
-
O eixo central do feixe de raios-x deve apresentar desvio de alinhamento menor que 3 graus em relação ao eixo perpendicular ao plano do receptor deimagem.
-
Para uma tensão de tubo de 80 kV, o rendimento de um sistema com gerador trifásico ou multipulso com filtração apropriada deve estar no intervalo de 4,8 a 6,4 mGy / mAminAm2, e para um gerador monofásico com retificação de onda completa, deve estar entre 2,4 a 4,8 mGy / mA minm2.
-
Para uma dada tensão do tubo, a taxa de kerma no ar deve ser linear com o produto da corrente pelo tempo (mAs) para a faixa de corrente e de tempo utilizados rotineiramente. O desvio (diferença entre duas taxas de kerma no ar expressas em mGy/mAs) máximo não deve ultrapassar 20% do valor médio, para todas as combinações de tempo e corrente comumenteutilizadas.
-
Para um dado mAs, a taxa de kerma no ar deve ser reprodutível em±10%.Isto é, para um grupo de quatro medidas, a diferença máxima entre duas medidas deve ser menor que 10% do valor médio.
-
A taxa de kerma no ar com sistema automático de exposição deve ser reprodutível em ±10%.
-
Para colimadores ajustáveis e com indicação visual do campo, o desalinhamento entre as bordas do campo visual e do campo de raios-x deve ser menor que 2% da distânciafoco-filme.
-
Resolução de baixo contraste: saliências ou cavidades cilíndricas de 5 mm de diâmetro (ou objeto de tamanho equivalente, dependendo do fantoma) devem ser visíveis na imagem fluoroscópica quando a atenuação do feixe diferir de 1% ou mais daquela obtida no meio onde estãosituadas.
-
Resolução de alto contraste: saliências ou cavidades cilíndricas de 1 mm de diâmetro (ou objeto de tamanho equivalente, dependendo do fantoma) devem ser visíveis na imagem fluoroscópica quando a atenuação do feixe diferir de 10% ou mais daquela obtida no meio onde estãosituadas.
-
Se o sistema de tomografia computadorizada utiliza números de CT expressos em unidades de Hounsfield, o mesmo deve estar calibrado de modo que uma exposição no ar produza um valor médio dos números de CT de -1000 ± 5 e na água produza um valor médio dos números de CT de 0 ±5.
-
Os sistemas de radiografia de mama devem ser capazes de identificar a imagem de uma fibra de 0,75 mm,uma
microcalcificação de 0,32 mm e uma massa de 0,75 mm no fantoma, equivalente ao adotado peloACR.
|
kVp
|
Monofásico
|
Trifásico
|
|
70
|
2,1
|
2,3
|
|
80
|
2,3
|
2,6
|
|
90
|
2,5
|
3,0
|
|
100
|
2,7
|
3,2
|
|
110
|
3,0
|
3,5
|
|
120
|
3,5
|
4,1
|
|
130
|
4,2
|
4,9
|
Tabela I. Valores mínimos de camadas semi-redutoras em função da fase e tensão do tubo CSR(mmAi)
CAPÍTULO 5 – REQUISITOS ESPECÍFICOS PARA RADIOLOGIA ODONTOLÓGICA
-
-
Em adição aos requisitos gerais aplicáveis, dispostos nos Capítulos 1, 2 e 3, os estabelecimentos que empregam os raios-x em odontologia devem obedecer às exigências definidas neste Capítulo.
DOS AMBIENTES
-
-
O equipamento de radiografia intra-oral deve ser instalado em ambiente (consultório ou sala) com dimensões suficientes para permitir à equipe manter-se à distância de, pelo menos, 2 m do cabeçote e dopaciente.
-
O equipamento de radiografia extra-oral deve ser instalado em sala específica, atendendo aos mesmos requisitos do radiodiagnósticomédico.
-
As salas equipadas com aparelhos de raios-x devem disporde:
-
Sinalização visível nas portas de acesso, contendo o símbolo internacional da radiação ionizante acompanhado da inscrição: “raios-x, entrada restrita” ou “raios-x, entrada proibida a pessoas não autorizadas”;
-
Quadro com as seguintes orientações de proteção radiológica, em lugarvisível:
-
“paciente, exija e use corretamente vestimenta plumbífera para sua proteção durante exameradiográfico”;
-
“não é permitida a permanência de acompanhantes na sala durante o exame radiológico, salvo quando estritamente necessário”;
-
“acompanhante, quando houver necessidade de contenção de paciente, exija e use corretamente vestimenta plumbífera para sua proteção durante exameradiológico”.
-
-
Para cada equipamento de raios-x deve haver uma vestimenta plumbífera que garanta a proteção do tronco dos pacientes, incluindo tireóide e gônadas, com pelo menos o equivalente a 0,25 mm dechumbo.
-
O serviço deve possuir instalações adequadas para revelação dosfilmes.
-
A câmara escura deve ser construída de modo a prevenir a formação de véu nos filmes; deve ser equipada com lanterna de segurança apropriada ao tipo de filme e possuir um sistema de exaustão adequado.
-
Para radiografias intra-orais, pode ser permitida a utilização de câmaras portáteis de revelação manual, desde que confeccionadas com materialopaco.
-
Para revelação manual, deve estar disponível no local um cronômetro, um termômetro e uma tabela de revelação para garantir o processamento nas condições especificadas pelo fabricante.
DOS EQUIPAMENTOS
-
-
Em adição às características gerais aplicáveis, todo equipamento de raios-x para uso odontológico deve atender aos seguintesrequisitos:
-
Tensão:
-
em radiografias intra-orais a tensão no tubo de raios-x deve ser maior ou igual a 50 kVp, preferencialmente maior que 60kVp;
-
equipamentos para radiografias extra-orais não devem possuir tensão inferior a 60kVp.
-
Filtraçãototal:
-
equipamentos com tensão de tubo inferior ou igual a 70 kVp devem possuir uma filtração total permanente não inferior ao equivalente a 1,5 mm dealumínio;
-
equipamentos com tensão de tubo superior a 70 kVp devem possuir uma filtração total permanente não inferior ao equivalente a 2,5 mm dealumínio.
-
Radiação defuga:
-
em radiografias intra-orais, o cabeçote deve estar adequadamente blindado de modo a garantir um nível mínimo de radiação de fuga, limitada a uma taxa de kerma no ar máxima de 0,25 mGy/h a 1 m do ponto focal, quando operado em condições de ensaio defuga;
-
para outros equipamentos emissores de raios-x, os requisitos para radiação de fuga são os mesmos estabelecidos para radiodiagnósticomédico.
-
Colimação:
-
todo equipamento de raios-x deve possuir um sistema de colimação para limitar o campo de raios-x ao mínimo necessário para cobrir a área emexame;
-
para radiografias intra-orais o diâmetro do campo não deve ser superior a 6 cm na extremidade de saída do localizador. Valores entre 4 e 5 cm são permitidas apenas quando houver um sistema de alinhamento e posicionamento dofilme;
-
em radiografias extra-orais é obrigatório o uso de colimadores retangulares.
-
Distânciafoco-pele:
-
equipamentos para radiografias intra-orais devem possuir um localizador de extremidade de saída aberta para posicionar o feixe e limitar a distânciafoco-pele;
-
o localizador deve ser tal que a distância foco-pele seja de, no mínimo, 18 cm para tensão de tubo menor ou igual a 60 kVp, no mínimo de 20 cm para tensão entre 60 e 70 kVp (inclusive) e, no mínimo, 24 cm para tensão maior que 70kVp;
-
o localizador e o diafragma/colimador devem ser construídos de modo que o feixe primário não interaja com a extremidade de saída do localizador.
-
Duração daexposição:
-
a duração da exposição pode ser indicada em termos de tempo ou em número depulsos;
-
o sistema de controle da duração da exposição deve ser do tipo eletrônico e nãodevepermitir exposição com duração superior a 5 s;
-
deve haver um sistema para garantir que raios-x não sejam emitidos quando o indicador de tempo de exposição se encontrar na posição “zero” e o disparador forpressionado.
-
O botão disparador deve ser instalado em uma cabine de proteção ou disposto de tal forma que o operador que o maneje possa ficar a uma distância de, pelo menos, 2 m do tubo e do paciente durante aexposição.
-
O sistema de suporte do cabeçote deve ser tal que o mesmo permaneça estável durante aexposição.
PROCEDIMENTOS DE TRABALHO
-
-
A fim de reduzir a dose no paciente, devem ser adotados os seguintesprocedimentos:
-
Exames radiográficos somente devem ser realizados quando, após exame clínico e cuidadosa consideração das necessidades de saúde geral e dentária do paciente, sejam julgadosnecessários.
Deve-se averiguar a existência de exames radiográficos anteriores que tornem desnecessário um novo exame.
-
O tempo de exposição deve ser o menor possível, consistente com a obtenção de imagem de boa qualidade. Isto inclui o uso de receptor de imagem mais sensível que possa fornecer o nível de contraste e detalhe necessários. No caso de radiografias extra- orais, deve-se utilizar uma combinação de filme e tela intensificadora com o mesmocritério.
-
A repetição de exames deve ser evitada por meio do uso da técnica correta de exposição e de um processamento confiável e consistente.
-
Para radiografias intra-orais deve-se utilizar,preferencialmente:
-
a técnica do paralelismo com localizadoreslongos;
-
dispositivos de alinhamento(posicionadores);
-
prendedores de filme e de “bite-wing” de modo a evitar que o paciente tenha que segurar ofilme.
-
A extremidade do localizador deve ser colocada o mais próximo possível da pele do paciente para garantir tamanho de campo mínimo.
-
Em radiografias extra-orais deve-se utilizar tamanho de campo menor ou igual ao tamanho dofilme.
-
O operador deve observar e ouvir o paciente duranteasexposições.
-
É proibido o uso de sistema de acionamento de disparo com retardo.
-
Uso de vestimenta de proteção individual de modo a proteger a tireóide o tronco e as gônadas dos pacientes durante as exposições. Os aventais plumbíferos devem ser acondicionados de forma a preservar sua integridade, sobre superfície horizontal ou em suporteapropriado.
-
-
Proteção do operador eequipe
-
Equipamentos panorâmicos ou cefalométricos devem ser operados dentro de uma cabine ou biombo fixo de proteção com visor apropriado ou sistema detelevisão.
-
o visor deve ter, pelo menos, a mesma atenuação calculada para a cabine.
-
a cabine deve estar posicionada de modo que, duranteasexposições, nenhum indivíduo possa entrar na sala sem o conhecimento dooperador;
-
Em exames intra-orais em consultórios, o operador deve manter- se a uma distância de, pelo menos, 2 metros do tubo e do paciente durante as exposições. Se a carga de trabalho for superior a 30 mAmin por semana, o operador deve manter-se atrás de uma barreira protetora com uma espessura de, pelo menos, 0,5 mm equivalentes aochumbo,
-
O operador ou qualquer membro da equipe não deve colocar-se na direção do feixe primário, nem segurar o cabeçote ou o localizador durante asexposições.
-
Nenhum elemento da equipe deve segurar o filme durante a exposição.
-
-
Somente o operador e o paciente podem permanecer na sala de exame durante asexposições.
-
Caso seja necessária a presença de indivíduos para assistirem uma criança ou um paciente debilitado, elas devem fazer uso de avental plumbífero com, pelo menos, o equivalente a 0,25 mm Pb e evitar localizar-se na direção do feixeprimário.
-
Nenhum indivíduo deve realizar regularmente estaatividade.
-
-
Proteção dopúblico
-
O titular deve demonstrar através de levantamento radiométrico que os níveis de radiação produzidos atendem aos requisitos de restrição de dose estabelecidos nesteRegulamento.
-
O acesso à sala onde exista aparelho de raios-x deve ser limitado durante os examesradiológicos.
-
Uma sala de raios-x não deve ser utilizada simultaneamente para mais que um exameradiológico.
-
-
No processamento dofilme:
-
Devem ser seguidas as recomendações do fabricante com respeito à concentração da solução, temperatura e tempo de revelação.
-
deve ser afixada na parede da câmara uma tabela de tempo e temperatura derevelação;
-
deve-se medir a temperatura do revelador antes darevelação.
-
As soluções devem ser regeneradas ou trocadas quando necessário, de acordo com as instruções dofabricante.
-
Não devem ser utilizados filmes ou soluções de processamento com prazo de validadeexpirado.
-
Não deve ser realizada qualquer inspeção visual do filme durante os processamentosmanuais.
-
A câmara escura e as cubas de revelação devem ser mantidas limpas.
-
-
Os filmes devem ser armazenados em local protegido do calor, umidade, radiação e vaporesquímicos.
CONTROLE DE QUALIDADE
-
-
O controle de qualidade, previsto no programa de garantia de qualidade, deve incluir o seguinte conjunto mínimo de testes de constância, com freqüência mínima de doisanos:
-
Camadasemi-redutora;
-
Tensão depico;
-
Tamanho decampo;
-
Reprodutibilidade do tempo de exposição ou reprodutibilidade da taxa de kerma noar;
-
Linearidade da taxa de kerma no ar com o tempo deexposição;
-
Dose de entrada na pele dopaciente;
-
Padrão de imagemradiográfica;
-
Integridade das vestimentas de proteçãoindividual
-
-
Padrões de desempenho
-
Os níveis de radiação de fuga são definidos a 1 m do foco, fora do feixe primário, pelo valor médio sobre áreas de medição de 100 cm2, com dimensão linear que não exceda 20cm.
-
O valor da camada semi-redutora do feixe útil não deve ser menor que o valor mostrado na Tabela II para tensão de tubo máxima de operação, de modo a demonstrar conformidade comosrequisitos de filtração mínima. Valores intermediários podem ser obtidos porinterpolação.
-
A tensão medida no tubo não deve ser inferior a 50 kVp, com uma tolerância de – 3kV.
-
O seletor de tempo de exposição deve garantir exposições reprodutíveis de modo que o desvio (diferença entre duas medidas de tempo de exposição) máximo seja menor ou igual a 10% do valor médio, para quatro medidas. Alternativamente, para um dado tempo de exposição, a taxa de kerma no ar deve ser reprodutível em10%.
-
A taxa de kerma no ar deve ser linear com o tempo de exposição. O desvio (diferença entre duas medidas) máximo não deve ultrapassar ± 20% do valor médio, para os tempos comumente utilizados.
-
As doses na entrada na pele dos pacientes em radiografia intra- oral devem ser inferiores ao nível de referência de radiodiagnóstico apresentados no AnexoA.
Tabela II. Valores mínimos de camadas semi-redutoras em funçãoda tensão de tubo máxima deoperação
|
60
|
1.3
|
|
70
|
1,5
|
|
71
|
2,1
|
|
80
|
2,3
|
|
90
|
2,5
|
CAPÍTULO 6 – DISPOSIÇÕES TRANSITÓRIAS
-
-
A aplicação deste Regulamento implica em reavaliações de instalações, equipamentos, procedimentos, qualificação profissional e de práticas. Desta forma, ficam concedidos prazos diferenciais para o cumprimento dos requisitos discriminados neste Capítulo. As autoridades sanitárias locais podem reduzir em atos normativos os prazosestabelecidos.
-
As exigências abaixo devem ser atendidas no menor tempo possível, não ultrapassando os prazos indicados, contados a partir da data de publicação desteRegulamento.
-
Um ano para que sejam adquiridos apenas equipamentos que atendam aos itens relativos a certificação de blindagem do cabeçote e teste de aceitação. Os equipamentos já instalados devem ser avaliados por um especialista em física de radiodiagnóstico (ou certificação equivalente) no prazo máximo de trêsanos.
-
Quatro anos para que as exigências relativas à qualificação profissional sejamcumpridas.
-
Três anos para implantação do sistema de garantia da qualidade e respectivosassentamentos.
-
Um ano para que sejam desativados ou substituídos os equipamentos de abreugrafiaconvencional.
-
Cinco anos para substituir os atuais sistemas convencionais de fluoroscopia por sistema com intensificador de imagem. A partir da data da publicação deste Regulamento Técnico somente devem ser instalados equipamentos de fluoroscopia com intensificadores de imagem.
-
Um ano para que sejam substituídos ou desativados os sistemas de disparo com retardo de raios-x de usoodontológico.
-
Um ano para que sejam substituídos nos equipamentos odontológicos os controladores de duração de exposição mecânicos por eletrônicos e com sistema de disparo do tipo“dead-man”.
-
Três anos para atendimento dos requisitos de calibração dos instrumentos de dosimetria de feixe e de monitoração deárea.
-
Um ano para que sejam utilizados em radiografias apenas filmes verdes e telas intensificadoras de terras raras correspondentes, ou outros receptores de imagem com sensibilidade maior ouigual.
-
-
Em casos de relevante interesse de saúde pública, o prazo estabelecido no item 6.2-e) pode ser dilatado, em ato normativo, a critério da autoridade sanitárialocal.
-
Até que sejam concluídos os estudos de implementação do sistema de calibração em termos das novas grandezas operacionais no LNMRI-IRD/CNEN, devem ser utilizadas as seguintesgrandezas;
-
Dose individual, para monitoração individual visando a estimativa da dose efetiva em exposiçõesocupacionais.
-
Dose de extremidade, para estimativa da dose equivalente nas extremidades em exposiçõesocupacionais.
-
Dose externa, para monitoração do ambiente de trabalho e sua circunvizinhança.
ANEXO A – NÍVEIS DE REFERÊNCIA DE RADIODIAGNÓSTICO
TABELA A1. Níveis de referência de radiodiagnóstico porradiografia para paciente adultotípico
|
EXAME
|
POSICIONAMENTO
|
DEP (mGy)*
|
|
Coluna lombar
|
AP
|
10
|
|
LAT
|
30
|
|
JLS
|
40
|
|
Abdome, Urografia e Colecistografia
|
AP
|
10
|
|
Pelve
|
AP
|
10
|
|
Bacia
|
AP
|
10
|
|
Tórax
|
AP
|
0,4
|
|
LAT
|
1,5
|
|
Coluna Torácica
|
AP
|
7
|
|
LAT
|
20
|
|
Odontológico
|
Periapical
|
3,5**
|
|
AP
|
5
|
|
Crânio
|
AP
|
5
|
|
LAT
|
3
|
|
Mama***
|
CC com grade
|
10
|
|
CC sem grade
|
4
|
Notas: PA: projeção póstero-anterior; AP: projeção antero-posterior; LAT: projeção lateral; CC: projeção crânio-caudal; JLS: junção lombo-sacro.
(*) DEP, dose de entrada da pele. Estes valores são para receptor de imagem de sensibilidade média, velocidade relativa de 200. Para combinações filme-tela mais rápidas (400-600) estes valores devem ser reduzidos por um fator de 2 a 3.
(**) para filme do grupo E.
(***) determinada em uma mama comprimida de 4,5 cm para sistema tela-filme e uma unidade com anodo e filtração de molibdênio.
TABELA A2. Níveis de referência de radiodiagnóstico em CT parapaciente adultotípico
|
Exame
|
Dose média
(mGy)*
|
em
|
cortes
|
múltiplos
|
|
Cabeça
|
50
|
|
Coluna Lombar
|
35
|
|
Abdômen
|
25
|
(*) determinada no eixo de rotação em fantoma de água, comprimento de 15 cm e diâmetro de 16 cm para cabeça e 30 cm para coluna e abdômen.
ANEXO B – FICHA DE CADASTRO DE INSTITUIÇÃO
Com a finalidade de permitir a padronização dos dados cadastrais mínimos e a implementação de uma base de dados nacional sobre os serviços de radiodiagnósticos, as autoridades sanitárias locais devem providenciar a preparação de fichas cadastrais conforme especificação apresentada neste Anexo.
Anexo B1 – Instituições de radiodiagnóstico médico
Campo 1: Tipo de movimentação cadastral – 2 alternativas: cadastro inicial ou alteração de cadastro
Campo 2: Código da Instituição
Campo 3: Natureza da Instituição (códigos no verso) – 7 alternativas numeradas de 1 a 7
Campo 4: Razão Social Campo 5: CGC
Campo 6: Nome Fantasia Campo 7: Setor/Departamento
Campo 8: Endereço (rua, av, número e complemento) Campo 9: Município
Campo 10: Bairro/Distrito
Campo 11: UF
Campo 12: CEP
Campo 13: DDD/Telefone
Campo 14: FAX
Campo 15: Titular/Proprietário
Campo 16: Provê Dosímetro Individual? – 2 alternativas: sim ou não Campo 17: Laboratório
Campo 18: Responsável Técnico pelo setor Campo 19: CPF
Campo 20: CRM
Campo 21: Substituto do responsável técnico Campo 22: CPF
Campo 23: CRM
Campo 24: Supervisor de proteção radiológica de radiodiagnóstico. Campo 25: CPF
Campo 26: Formação do SPR (códigos no verso) – 4 alternativas
Campo 27: Tabela de equipamentos e exames com 13 linhas e 8 colunas
Cabeçalho das colunas:
-
– Ref.
-
– Mobilidade do aparelho 3 – Identificação daSala
4 – Fabricante e modelo 5 – Quantidade detubos
6 – Exames que realiza (códigos no verso) 7 – Número de exames/mês
8 – Exame mais freqüente Campo 28: Observações Campo 29: Local e data
Campo 30: Assinatura do titular/proprietário
Instruções para o preenchimento da ficha de cadastro de instituição (verso da ficha cadastral)
Campo 1: Assinalar “cadastro inicial” quando se tratar de Instituição nova ou não cadastrada. Assinalar “alteração de cadastro” quando se tratar de mudança de endereço, modificação da instalação, aquisição ou modificação de aparelho de raios-x, etc. Neste caso, preencher a identificação da Instituição e os itens referentes às alterações.
Campo 2: Código de cadastro da Instituição na autoridade sanitária. Não preencher no caso de cadastro inicial.
Campo 3: Natureza da Instituição. Marque com X até três dos seguintes códigos: 1 – Municipal, 2 – Estadual, 3 – Federal, 4 – Privada, 5 – Universitário / Instituição de Pesquisa, 6 – Militar, 7 – Convênio SUS.
Campo 4: Escrever o nome completo da Instituição (razão social). Utilizar uma cópia desta ficha para cada unidade (filial) ou setor/departamento da Instituição, se houver.
Campo 5: Escrever o número de registro no CGC. Campo 6: Escrever o nome Fantasia, quando houver.
Campo 7:Nome completo do Setor/Departamento (Serviço de radiodiagnóstico, Unidade ou Divisão) da Instituição.
Caso não haja identificação para o setor, deixar este campo em branco. Caso exista mais de um setor, favor utilizar uma cópia desta ficha para cada.
Campo 8 a 12: Escrever o endereço completo da Instituição/setor. Campos 13 e 14: Telefone, ramal e fax.
Campo 15: Nome completo do Responsável Legal pela Instituição (Titular, Diretor ou Proprietário).
Campo 16 e 17: Indicar se é realizada Monitoração Individual no pessoal ocupacionalmente exposto. Em caso afirmativo, indicar a Entidade/Laboratório prestadora deste serviço.
Campo 18: Nome completo do Responsável Técnico pelo setor. Campo 19: Escrever o CPF do Responsável Técnico.
Campo 20: Escrever o número de registro no CRM do Responsável Técnico.
Campo 21: Se houver, escrever o nome do substituto do responsável técnico.
Campo 22: Escrever o CPF do substituto do responsável técnico.
Campo 23: Escrever o número de registro no CRM do substituto do responsável técnico.
Campo 24: Nome completo do supervisor de proteção radiológica de radiodiagnóstico(SPR).
Campo 25: CPF do SPR.
Campo 26: Marque com um X a formação do SPR (1 – físico, 2 – médico, 3 – engenheiro, 4 – outro)
Campo 27: Preenchimento da tabela de equipamentos e exames:
Ref.: Número de referência do aparelho. Devem ser cadastrados todos os aparelhos de raios-x existentes no serviço.
Mobilidade do Aparelho: Indicar com a letra F se o equipamento for Fixo, com M se for do tipo móvel/ transportável, com V se o aparelho estiver instalado emveículo.
Identificação da sala: Indicar o número da sala ou outro tipo de identificação onde está localizado o aparelho. Caso haja mais de um aparelho nesta sala, repetir a identificação. Para aparelho móvel, identificar a localização mais freqüente domesmo.
Fabricante e modelo: Indicar o nome do fabricante (ou marca) e o modelo do aparelho.
Quantidade de tubos: Indicar a quantidade de tubos de raios-x que o aparelhopossui.
Exames que realiza: Utilizando os códigos abaixo, indicar os tipos de exames realizados com o aparelho.
Número de exames/mês. Indicar o número de exames radiológicos que são realizados por mês com o aparelho. Nos casos de grandes variações mensais, indicar o número médio.
Exame mais freqüente: Utilizando os códigos abaixo, indicar o exame mais freqüente realizado com este aparelho.
Campo 28: Observações: Utilizar para informar ou explicar dados cadastrais não incluídos no formulário e demais observações julgadas necessárias. Por exemplo, aparelho desativado; aparelho anteriormente cadastrado e que foi alienado (vendido, cedido, etc.).
Campo 29 e 30: Local, data e assinatura: O Titular da instituição deve datar e assinar o formulário, responsabilizando-se pelas informações prestadas.
CÓDIGO DE EXAMES
|
00
|
Exames gerais
|
|
01
|
Crânio/face
|
|
02
|
Coluna
|
|
03
|
Extremidades
|
|
04
|
Pélvis/bacia
|
|
05
|
Tórax
|
|
05a
|
Abreugrafia
|
|
05b
|
Planigrafia
|
|
06
|
Aparelho Digestivo
|
|
07
|
Aparelho Geniturinário
|
|
08
|
abdômen
|
|
08a
|
Mamografia
|
|
08b
|
Desitometria Óssea
|
|
09
|
Procedimentos especiais
|
|
10
|
Neuro-radiologia
|
|
12
|
Angiografia
|
|
13
|
Intervencionista
|
|
34
|
CT
|
|
99
|
Outros (favor especificar noformulário)
|
Anexo B2 – Instituições de radiodiagnóstico odontológico
Campo 1: Tipo de movimentação cadastral – 2 alternativas: cadastro inicial ou alteração de cadastro
Campo 2: Código da Instituição
Campo 3: Natureza da Instituição (códigos no verso) – 7 alternativas numeradas
Campo 4: Razão social Campo 5: CGC/CPF Campo 6: Nome Fantasia
Campo 7: Setor/Departamento
Campo 8: Endereço (rua, av, número e complemento) Campo 9: Município
Campo 10: Bairro/Distrito
Campo 11: UF
Campo 12: CEP
Campo 13: DDD/Telefone
Campo 14: FAX
Campo 15: Titular/Proprietário
Campo 16: Provê Dosímetro Individual? – 2 alternativas: sim ou não Campo 17: Laboratório
Campo 18: Responsável Técnico pelo setor Campo 19: CPF
Campo 20: CRO
Campo 21: Substituto do responsável técnico Campo 22: CPF
Campo 23: CRO
Campo 24: Supervisor de proteção radiológica de radiodiagnóstico. Campo 25: CPF
Campo 26: Tipo de instalação – 2 alternativas: “consultório” ou “clínica radiológica”
Campo 27: Tabela de equipamentos e exames com 7 linhas e 6 colunas
Cabeçalho das colunas:
-
– Ref.
-
– Mobilidade do aparelho 3 – Identificação daSala
-
– Fabricante emodelo
-
– Exames que realiza (códigos no verso) 6 – Número de filmes pormês
Campo 28: Observações Campo 29: Local e data
Campo 30: Assinatura do titular/proprietário
Instruções para o preenchimento da ficha de cadastro de instituição (verso da ficha cadastral)
Campo 1: Assinalar “cadastro inicial” quando se tratar de Instituição nova ou não cadastrada. Assinalar “alteração de cadastro” quando se tratar de mudança de endereço, modificação da instalação, aquisição ou modificação de aparelho de raios-x, etc. Neste caso, preencher a identificação da Instituição e os itens referentes às alterações.
Campo 2: Código de registro da Instituição na autoridade sanitária. Não preencher no caso de cadastro inicial.
Campo 3: Natureza da Instituição. Marque com X até três dos seguintes códigos:
1 – Municipal, 2 – Estadual, 3 – Federal, 4 – Particular, 5 – Universitário / Instituição de Pesquisa, 6 – Militar, 7 – Convênio SUS.
Campo 4: Escrever o nome completo da Instituição (razão social). Utilizar uma cópia desta ficha para cada unidade (filial) ou setor/departamento da Instituição, se houver.
Campo 5: Escrever o número de registro no CGC ou CPF no caso. Campo 6: Escrever o nome Fantasia, quando houver.
Campo 7: Nome completo do Setor/Departamento (Serviço, Unidade ou Divisão) da Instituição. Caso não haja identificação para o setor, deixar este campo em branco. Caso exista mais de um setor, favor utilizar uma cópia desta ficha paracada.
Campo 8 a 12: Escrever o endereço completo da Instituição/setor. Campos 13 e 14: Telefone, ramal e fax.
Campo 15: Nome completo do Responsável Legal pela Instituição (Titular, Diretor ou Proprietário).
Campo 16 e 17: Indicar se é realizada Monitoração Individual no pessoal ocupacionalmente exposto. Em caso afirmativo, indicar a Entidade/Laboratório prestadora deste serviço.
Campo 18: Nome completo do Responsável Técnico pelo setor. Campo 19: Escrever o CPF do Responsável Técnico.
Campo 20: Escrever o número de registro no CRO do Responsável Técnico.
Campo 21: Se houver, escrever o nome do substituto do responsável técnico no setor.
Campo 22: Escrever o CPF do substituto do responsável técnico.
Campo 23: Escrever o número de registro no CRO do substituto do responsável técnico.
Campo 24: Nome completo do supervisor de proteção radiológica de radiodiagnóstico.
Campo 25: CPF do supervisor de proteção radiológica de radiodiagnóstico.
Campo 26: Marque com um X se o serviço é um consultório odontológico ou clínica de radiologia odontológica
Campo 27: Preenchimento da tabela de equipamentos e exames:
Ref.: Número de referência do aparelho. Devem ser cadastrados todos os aparelhos de raios-x que existem no serviço.
Mobilidade do Aparelho: Indicar com a letra F se o equipamento está instalado como fixo, caso contrário indicar M,móvel.
Identificação da sala: Indicar o número da sala ou outro tipo de identificação onde está localizado o aparelho. Caso haja mais de um aparelho nesta sala, repetir a identificação. Para aparelho móvel, identificar a localização mais freqüente domesmo.
Fabricante e modelo: Indicar o nome do fabricante (ou marca) e o modelo do aparelho.
Exames que realiza: Utilizando os códigos abaixo, indicar os tipos de exames realizados com o aparelho.
Número de filmes/mês. Indicar o número de filmes utilizados nos exames radiológicos que são realizados por mês com o aparelho citado. Nos casos de grandes variações mensais, indicar o número médio.
Campo 28: Observações: Utilizar para informar ou explicar dados cadastrais não incluídos no formulário e demais observações julgadas necessárias. Por exemplo, aparelho desativado; aparelho anteriormente cadastrado e que foi alienado (vendido, cedido, etc.).
Campo 29 e 30: Local, data e assinatura: O Titular da instituição deve datar e assinar o formulário, responsabilizando-se pelas informações prestadas.
CÓDIGO DE EXAME
I – Intra-oral
C – Cefalométrico P – Panorâmico
O – Outros (favor especificar no formulário) ANEXO C – GLOSSÁRIO
-
Acidente – Qualquer evento não intencional, incluindo erros de operação e falhas de equipamento, cujas conseqüências reais ou potenciais são relevantes sob o ponto de vista de proteção radiológica.
-
ACR – “American College ofRadiology”.
-
Alvará de funcionamento – Licença ou autorização de funcionamento ou operação do serviço fornecida pela autoridade sanitária local. Também chamado de licença ou alvarásanitário.
-
Área controlada – Área sujeita a regras especiais de proteção e segurança com a finalidade de controlar as exposições normais e evitar exposições não autorizadas ouacidentais.
-
Área livre – Área isenta de controle especial de proteção radiológica, onde os níveis de equivalente de dose ambiente devem ser inferiores a 0,5mSv/ano.
-
Autoridade competente – Autoridade municipal, estadual ou federal, que dispõe de poderes legais para decidir sobre alguma matéria tratada nesteRegulamento.
-
Autoridade sanitária – Autoridade competente, no âmbito da área de saúde, com poderes legais para baixar regulamentos e executar licenciamento e fiscalização, inclusive na área de segurança e proteçãoradiológica.
-
Autorização – Ato administrativo pelo qual a autoridade competente emite documento permitindo ao requerente executar uma prática ou qualquer ação especificada no item “Obrigações Gerais” desteRegulamento.
-
Blindagem – Barreira protetora. Material ou dispositivo interposto entre uma fonte de radiação e seres humanos ou meio ambiente com o propósito de segurança e proteçãoradiológica.
-
Camada semi-redutora – CSR – Espessura de um material especificado que, introduzido no feixe de raios-x, reduz a taxa de kerma no ar à metade. Nesta definição, considera-se excluída a contribuição de qualquer radiação espalhada que não estava presente inicialmente no feixeconsiderado.
-
Carga de trabalho -(semanal) – W – Somatório dos produtos da corrente pelo tempo (mAs) utilizados na semana. Aproximadamente, o produto do número de radiografias semanais pelo mAs médio utilizado. Para relatórios de levantamento radiométricoeparaplanejamentodeblindagem,osseguintes
valores típicos de carga de trabalho semanal, podem ser utilizados como orientação para a obtenção de valores realistas.
W (mA min / sem)
|
Equipamento de Radiodiagnóstico
|
pacientes por dia
|
100kVp
|
125kVp
|
150kVp
|
|
Unidade de radiografia geral
|
24
|
320
|
160
|
80
|
|
Unidade de radiografia deTórax
|
60
|
160
|
80
|
–
|
|
Tomógrafo computadorizado
|
24
|
–
|
5000
|
–
|
|
Unidade de fluoroscopia*
|
24
|
750
|
300
|
–
|
|
Unidade de procedimentos especiais
|
8
|
700
|
280
|
140
|
|
Unidade de rad. dentáriaintra-oral
|
24
|
4 – 30
|
–
|
–
|
|
Unidade de
radiografia panorâmica
|
24
|
200
|
–
|
–
|
|
Mamógrafo
|
24
|
2000
|
–
|
–
|
* para unidades sem intensificador de imagem e para telecomandados, multiplicar por 2)
-
CNEN – Comissão Nacional de EnergiaNuclear.
-
Colimador – Dispositivo ou mecanismo utilizado para limitar o campo deradiação.
-
Condições de ensaio de fuga – São definidas pelos parâmetros específicos utilizados para medir radiação de fuga em cabeçotes de equipamentos de raios-x diagnósticos, estabelecidos comosegue:
-
para equipamento com energia armazenada em capacitores: tensão máxima (kVp) especificada pelo fabricante e número máximo de exposições especificado pelo fabricante para 1 h com o menor mAs disponível, desde que superior a 10mAs;
-
para equipamento com operação pulsada: número máximo de pulsos especificado pelo fabricante para 1 h de operação na tensão máxima (kVp);
-
demais tipos de equipamento: tensão máxima (kVp) especificada e a máxima corrente contínua de tubo especificada pelo fabricante para a máximakVp.
-
CT – Tomografia computadorizada. Produção de imagens tomográficas através de medidas múltiplas de transmissão de raios- x e processamentocomputacional.
-
Detrimento – O dano total esperado para um grupo de indivíduos e seus descendentes como resultado da exposição deste grupo à radiação ionizante. Determinado pela combinação dos danos à saúde (por unidade de dose) compreendidos pela probabilidade condicional de indução de câncer letal, câncer não letal, danos hereditários e redução da expectativa devida.
-
Dose absorvida – D – Grandeza expressa por D = d /dm, onde d é o valor esperado da energia depositada pela radiação em um volume elementar de matéria de massa dm. A unidade SI de dose absorvida é o joule por quilograma, denominada gray(Gy).
-
Dose – Dose absorvida, dose efetiva, dose equivalente, equivalente de dose, dependendo docontexto.
-
Dose coletiva – Expressão da dose efetiva total recebida por uma população ou um grupo de pessoas, definida como o produto do número de indivíduos expostos a uma fonte de radiação ionizante pelo valor médio da distribuição de dose efetiva destes indivíduos. A dose coletiva é expressa em sievert-homem (Sv- homem).
-
Dose de entrada na pele – DEP – Dose absorvida no centro do feixe incidente na superfície do paciente submetido a um procedimento radiológico. Incluiretro-espalhamento.
-
Dose de extremidade – Grandeza operacional para fins de monitoração individual de extremidades, obtida em um monitor de extremidade, calibrado em termos de kerma no ar, pelo fator f = 1,14Sv/Gy.
-
Dose efetiva – E – Média aritmética ponderada das doses equivalentes nos diversos órgãos. Os fatores de ponderação dos tecidos foram determinados de tal modo que a dose efetiva represente o mesmo detrimento de uma exposição uniforme de corpo inteiro. A unidade de dose efetiva é o joule por quilograma, denominada sievert (Sv). Os fatores de ponderação dos tecidos, wT, são apresentados na publicação No 60 da ICRP (1991), com os seguintes valores: para osso, superfície óssea e pele, 0,01; para bexiga,mama,fígado,esôfago,tireóideerestante,0,05;para
medula óssea, cólon, pulmão e estômago, 0,12; e para gônadas, 0,20.
-
Dose equivalente – HT – Grandeza expressa por HT = DTwR, onde DT é dose absorvida média no órgão ou tecido humano e wR é o fator de ponderação da radiação. Para os raios-x, wR = 1 e a dose equivalente é numericamente igual à dose absorvida. A unidade SI de dose equivalente é denominada sievert,Sv.
-
Dose individual – Hx – Grandeza operacional definida pela CNEN para monitoração individual externa a feixes de fótons, obtida multiplicando-se o valor determinado pelo dosímetro individual utilizado na superfície do tronco do indivíduo, calibrado em kerma no ar, pelo fator f = 1,14Sv/Gy.
-
Dose externa – Grandeza operacional para monitoração de um campo de raios-x, definida neste Regulamento como o valor determinado pelo monitor de área calibrado em kerma no ar, multiplicado por f = 1,14Sv/Gy.
-
Dose média em cortes múltiplos (MSAD – “multiple scan average dose”) – Termo empregado em tomografia computadorizada e definidocomo:
Onde n é o número total de cortes em uma série clínica, I é o incremento de distância entre os cortes, e D(z) é a dose na posição z, paralela ao eixo de rotação.
-
Dosimetria citogenética – Avaliação de dose absorvida através de contagem da freqüência de cromossomas discêntricos em cultura de linfócitos do indivíduoirradiado.
-
Dosímetro individual – Dispositivo usado junto a partes do corpo de um indivíduo, de acordo com regras específicas, com o objetivo de avaliar a dose efetiva ou a dose equivalente acumulada em um dado período. Também chamado de monitorindividual
-
Dosímetro padrão – Dosímetro de leitura indireta, mantido fora do alcance da radiação produzida no serviço, utilizado como base para correção da radiação de fundo nos dosímetros individuais, incluindo qualquer exposição durante o trajeto. Também chamado de dosímetro dereferência
-
Efeitos determinísticos – São aqueles para os quais existe um limiar de dose necessário para sua ocorrência e cuja gravidade aumenta com adose.
-
Efeitos estocásticos – São aqueles para os quais não existe um limiar de dose para sua ocorrência e cuja probabilidadede
ocorrência é uma função da dose. A gravidade destes efeitos é independente da dose.
-
Efeitos indevidos (da radiação) – Efeitos estocásticos e efeitos determinísticos produzidos pela radiação em decorrência de uma prática autorizada.
-
Empregador – Pessoa jurídica com reconhecidas responsabilidades e deveres para com seu empregado no seu trabalho devido a um contrato de mútuo acordo. Um autônomo é considerado empregador eempregado.
-
Equipamentos fixos – Aqueles cujo uso restringe-se a um ambiente exclusivo deoperação.
-
Equipamentos móveis – Aqueles que podem ser deslocados para diversos ambientes, tais como em berçários e unidades de terapia intensiva. Também chamados de equipamentos transportáveis.
-
Equivalente de dose – H – Grandeza definida por H = D Q, onde D é dose absorvida em um ponto do tecido humano e Q é o fator de qualidade da radiação. Q=1 pararaios-x.
-
Equivalente de dose ambiente (em um ponto de um campoderadiação) – H*(d) – Equivalente de dose que seria produzido por um campo alinhado e expandido em uma esfera da ICRU a uma profundidade d, no raio oposto ao sentido do feixe de radiação incidente.
-
Equivalente de dose pessoal – Hp(d) – Grandeza operacional de monitoração individual externa definida como o equivalente de dose em um ponto a uma profundidade d do corpo, no tecidomole.
-
Especialista em física de radiodiagnóstico – Indivíduo com formação plena de nível superior, com conhecimento, treinamento e experiência comprovada em física das radiações em medicina e em proteção radiológica nas práticas com raios-x diagnósticos. A habilitação deve ser comprovada mediante certificação emitida por órgãos de reconhecida competência ou colegiados profissionais cujos critérios de avaliação estejam homologados pelo Ministério da Saúde.
-
Exposição acidental – Exposição involuntária e imprevisível ocorrida em condições deacidente.
-
Exposição do público – Exposição de membros da população a fontes de radiação ionizante, excluindo exposição ocupacional, exposição médica e exposição natural normal devido àradiação
ambiental do local. Incluem exposições a fontes e práticas autorizadas, e em situações de intervenção.
-
Exposição médica – Exposição a que sãosubmetidos:
-
pacientes, em decorrência de exames ou tratamentos médicos ou odontológicos;
-
indivíduos não ocupacionalmente expostos que voluntariamente ajudam a confortar ou conter pacientes durante o procedimento radiológico (acompanhantes, geralmente, familiares ou amigos próximos);
-
indivíduos voluntários em programas de pesquisa médica ou biomédica e que não proporciona qualquer benefício direto aos mesmos.
-
Exposição normal – Exposição esperada em decorrência de uma prática autorizada, em condições normais de operação de uma fonte ou de uma instalação, incluindo os casos de pequenos possíveis contratempos que podem ser mantidos sobcontrole.
-
Exposição ocupacional – Exposição de um indivíduo em decorrência de seu trabalho em práticasautorizadas.
-
Exposição potencial – Exposição cuja ocorrência não pode ser prevista com certeza mas que pode resultar de um acidente com uma fonte de radiação ou em conseqüência de um evento ou uma série de eventos de naturezaprobabilística.
-
Fantoma – Objeto físico ou matemático utilizado para reproduzir as características de absorção e espalhamento do corpo ou parte do corpo humano em um campo deradiação.
-
Fator de ocupação – T – Fator utilizado para redução dos requisitos de blindagem, determinado pela estimativa da fraçãodeocupação por indivíduos na área em questão, durante o período de operação da instalação. Para fins de orientação: T=1 em áreas controladas, adjacências com permanência constante, recepção; T=1/4 em vestiário, circulação interna; T=1/16 em circulação externa, WC, escada,etc.
-
Fator de Uso – U – Fator que indica a percentagem de carga de trabalho semanal para uma determinada direção de feixe primário de raios-x.
-
Feixe primário (de radiação) – Feixe de radiação que passa através da abertura do colimador e que é usado para formação da imagemradiográfica.
-
Filtração total – Filtração permanente dada pela soma da filtração inerente e a filtração adicional, incluindo o espelho do sistemacolimador.
-
Filtração – Material no feixe primário que absorve preferencialmente a radiação menospenetrante.
-
Fiscalização – Verificação, pela autoridade competente, da conformidade com requisitos estabelecidos em legislação específica e a adoção de medidas cabíveis para impor o cumprimento destes requisitos.
-
Fornecedor – Pessoa jurídica com obrigações relativas ao projeto, fabricação, produção ou construção de um equipamento ou fonte de radiação ionizante. Um importador de um equipamento de raios-x é também umfornecedor.
-
Garantia de qualidade – Conjunto de ações sistemáticas e planejadas visando garantir a confiabilidade adequada quanto ao funcionamento de uma estrutura, sistema, componentes ou procedimentos, de acordo com um padrão aprovado. Em radiodiagnóstico, estas ações devem resultar na produção continuada de imagens de alta qualidade com o mínimo de exposição para os pacientes e operadores. A parte do programa de garantia de qualidade que consiste do conjunto das operações destinadas a manter ou melhorar a qualidade é chamada de controle dequalidade.
-
Guias operacionais – São expressões da política gerencial dirigidas aos empregados (incluindo projetistas de equipamentos e instalações). Eles são geralmente expressos como doses anuais abaixo das quais a gerência deseja operar. Eles não são limites nem alvos e devem ser suplementados por um requisito superior de fazer o melhor sempre que seja razoavelmenteexeqüível.
-
Grandezas de limitação de dose – Dose efetiva e dose equivalente.
-
Grandezas operacionais – Grandezas mensuráveis, definidas em um ponto, estabelecidas para avaliar as grandezas de limitação de dose.
-
ICRP – “International Commission on RadiologicalProtection”.
-
ICRU – “International Commission on Radiological Units and Measurements”.
-
Indivíduo do público – Qualquer membro da população não submetido a exposição ocupacional ou exposiçãomédica.
-
Instalação radiológica, ou simplesmente instalação – O equipamento de raios-x, seu painel de controle e demais componentes, o ambiente no qual está instalado, e respectivas blindagens.
-
Instalações móveis – Equipamentos de raios-x montados em veículosautomotores.
-
IRD – Instituto de Radioproteção eDosimetria.
-
Kerma – Grandeza definida por k = dEtr/dm, onde dEtr é a energia cinética inicial de todas partículas carregadas liberadas por partículas ionizantes não carregadas em um material de massa dm. A unidade SI é o joule por quilograma, com denominação especial de gray(Gy).
-
Levantamento radiométrico – Monitoração deárea.
-
Licença – Documento no qual a autoridade sanitária autoriza o requerente a executar determinada prática sob condições estabelecidas em leis e regulamentos, bem como condições especificadas na própriaLicença.
-
Licenciamento – Operação administrativa de autorização para execução de uma prática onde a pessoa jurídica responsável pela mesma comprova e se submete a avaliação dos requisitos estabelecidos pela autoridadesanitária.
-
Limites de dose individual, limites de dose ou simplesmente limites – São valores estabelecidos para exposição ocupacional e exposição do público, de modo que uma exposição continuada pouco acima do limite de dose resultaria em um risco adicional que poderia ser considerado inaceitável em circunstâncias normais. Os limites constituem parte integrante dos princípios básicosdeproteção radiológica para práticasautorizadas.
-
LNMRI – Laboratório Nacional de Metrologia das Radiações Ionizantes do IRD/CNEN, por delegação doINMETRO.
-
Memorial descritivo de proteção radiológica – Descrição do serviço e suas instalações, do programa de proteção radiológica, da garantia de qualidade, incluindo relatórios de aceitação da instalação.
-
Modificação – Qualquer alteração de estrutura, sistema ou componente que envolva a segurança e a proteção radiológica em uma instalação radiológica, para a qual a autoridade sanitária local já tenha concedido qualquerautorização.
-
Monitoração – Medição de dose para fins de controle da exposição à radiação, e a interpretação dos resultados. Pode ser classificada em monitoração individual e monitoração deárea.
-
Monitoração individual (externa) – Monitoração por meio de dosímetros individuais colocados sobre o corpo do indivíduo para fins de controle das exposições ocupacionais. A monitoração individual tem a função primária de avaliar a dose no indivíduo monitorado. É também, um mecanismo efetivo para detectar flutuações das condições de trabalho e para fornecer dados úteis para o programa deotimização.
-
Monitoração de área – Levantamento radiométrico. Avaliação dos níveis de radiação nas áreas de uma instalação. Os resultados devem ser expressos para as condições de carga de trabalho máxima semanal.
-
Níveis de investigação – Valores estabelecidos pelo titular que, se excedidos, demanda-se uma investigaçãolocal.
-
Níveis de referência de radiodiagnóstico – Valores de uma grandeza específica na prática de radiodiagnóstico para exames típicos em grupos de pacientes típicos. Estes níveis não devem ser ultrapassados nos procedimentos habituais quando são aplicadas as boas práticas correntes relativas ao diagnóstico. Estes níveis são uma forma de nível de investigação e devem ser relativos apenas a tipos comuns de exames diagnósticos e a tipos de equipamentos amplamente definidos. Os níveis não foram planejados para serem utilizados de maneira exata e uma multiplicidade de níveis reduziriam suautilidade.
-
Nível de registro – Valor de dose obtido em um programa de monitoração, com significância suficiente acima do qual justifica-se o seu assentamento. Estabelecido pelo titular da instalação e/ou autoridade nacional e aplica-se principalmente à exposição ocupacional com particular referência à monitoração de indivíduos e dos locais detrabalho.
-
Números de CT – Conjunto de números definidos em uma escala linear, relacionados ao coeficiente de atenuação linear e calculados pelo tomógrafo computadorizado. Os números de CT variam de -1000 para o ar até +1000 para o osso, com valor zero para a água, em unidades“Hounsfield”.
-
OMS – Organização Mundial daSaúde.
-
Operador – Profissional treinado e autorizado a operar equipamentos deraios-x.
-
Paciente adulto típico (para fins de avaliação de exposição médica em adulto) – Indivíduo com característica biométrica típica de adulto, com peso entre 60 e 75 kg e altura entre 1,60 e 1,75m.
-
Painel de controle – Componente do equipamento de raios-x onde estão montados o botão disparador e demais dispositivos necessários para selecionar os fatores de técnica antes de iniciar uma exposição.
-
PMMA – Polimetil-meta-acrilato, comercializado como plexiglass, acrílico elucite.
-
Prática – Qualquer atividade humana que implique ou possa potencialmente implicar em exposições de pessoas à radiação ionizante.
-
Procedimento radiológico – Exame de radiodiagnóstico ou utilização intervencionista dos raios-xdiagnósticos.
-
Proteção radiológica – Conjunto de medidas que visam proteger o homem, seus descendentes e seu meio ambiente contra possíveis efeitos indevidos causados pela radiação ionizante. Também chamada deradioproteção.
-
Radiação ionizante, ou simplesmente radiação – para fins de proteção radiológica, qualquer partícula ou radiação eletromagnética que, ao interagir com a matéria biológica, ioniza seus átomos oumoléculas.
-
Radiação de fuga – Radiação que consegue atravessar o cabeçote e/ou sistema de colimação, não pertencente ao feixe primário. Também chamada radiação devazamento
-
Radiodiagnóstico – Prática com utilização de raios-x diagnósticos.
-
Raios-x diagnósticos – Fótons obtidos em tubos de até 150 kVp, utilizados para impressionar um receptor de imagem, com fins de diagnóstico ou para orientar procedimentos médicos invasivos (ou intervencionistas).
-
Receptor de imagem – Um sistema que transforma os fótons de raios-x que passam através do paciente em uma imagem visível ou outra forma que pode tornar-se visível por transformações adicionais. Exemplos: sistema filme-tela, sistema intensificador de imagem, detetor de estado sólido emCT.
-
Registro – Ato pelo qual o Ministério da Saúde autoriza a fabricação, a comercialização e uso/consumo de produtosde
interesse à saúde. Esta exigência aplica-se também a produtos importados.
-
Responsáveis principais – Empregadores etitulares.
-
Responsável legal – Indivíduo responsável perante a justiça por um estabelecimento. Este indivíduo é geralmente o diretor ou o proprietário, quando não existediretoria.
-
Responsável técnico ou RT – Médico ou odontólogo que atende aos requisitos de qualificação profissional estabelecidos neste Regulamento e que assina o termo de responsabilidade técnica perante a autoridade sanitárialocal.
-
Restrição de dose – Restrição prospectiva nas doses individuais relacionadas a uma determinada fonte de radiação ionizante, destinada a ser usada como uma fronteira na etapa de planejamento de proteção radiológica para limitar a gama de opções consideradas no processo de otimização. Estabelecida por autoridade nacional, aplica-se às exposições ocupacionais e do público e a voluntários em pesquisa biomédica e em assistência não ocupacional a pacientes. No caso de exposições médicas de pacientes, pode ser interpretada como o nível de referência de diagnóstico.
-
Serviço de radiodiagnóstico, ou simplesmente serviço – Estabelecimento, ou um setor definido do estabelecimento ou instituição, onde se realizam procedimentos radiológicos médicos ou odontológicos. Nesta definição estão incluídos os consultórios odontológicos com equipamento de raios-xdiagnósticos.
-
Símbolo internacional da radiação ionizante – Símbolo utilizado internacionalmente para indicar a presença de radiação ionizante. Deve ser acompanhado de um texto descrevendo o emprego da radiaçãoionizante.

portaria_453_anvisa
(amarelo e Púrpura)
-
Supervisor de proteção radiológica em radiodiagnóstico ou SPR–Indivíduocomformaçãoplenadenívelsuperior,com
conhecimento, treinamento e experiência comprovada em física das radiações e proteção radiológica na área de radiodiagnóstico, designado pelo titular de um serviço para assumir as tarefas estabelecidas neste Regulamento
-
Termo de proteção radiológica – Documento assinado pelo supervisor de proteção radiológica em radiodiagnóstico assumindo, perante a autoridade sanitária local, as suas responsabilidades conforme estabelecido nesteRegulamento.
-
Termo de responsabilidade primária – Declaração do titular do serviço listando suas responsabilidades, para fins delicenciamento.
-
Termo de responsabilidade técnica – Documento assinado pelo responsável técnico assumindo, perante a autoridade sanitária local, as sua responsabilidades conforme estabelecido neste Regulamento.
-
Teste de aceitação (do equipamento) – Um conjunto de medidas e verificações, realizadas após a montagem do equipamento na sala, para atestar a conformidade com as características de projeto e de desempenho declarados pelo fabricante e com os requisitos deste Regulamento. Deve confirmar que quando operado como desejado, a imagem é obtida com a qualidade requerida e a menor dose para opaciente.
-
Teste de constância – Avaliação rotineira dos parâmetros técnicos e de desempenho de instrumentos e equipamentos da instalação.
-
Teste de desempenho – Um conjunto de medidas e verificações para atestar conformidade com os padrões de desempenho.
-
Titular – Responsável legal pelo estabelecimento para o qual foi outorgada uma licença ou outro tipo deautorização.
-
Vestimenta de Proteção Individual – Aventais, luvas, óculos e outras blindagens de contato utilizadas para a proteção de pacientes, de acompanhantes autorizados ou de profissionais durante asexposições.
Agência Nacional de Vigilância Sanitária – SEPN 515, Bl.B, Ed.Ômega – Brasília (DF) CEP 70770-502 – Tel: (61) 3448-1000 –
Disque Saúde: 0 800 61 1997
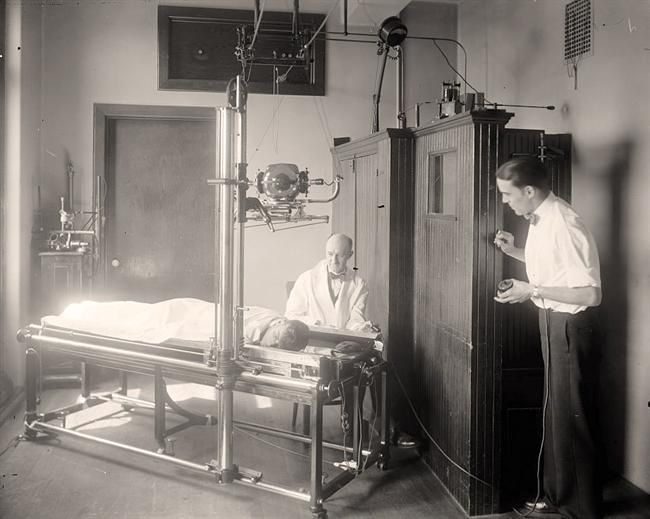














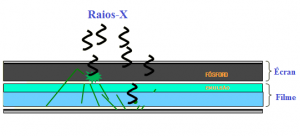
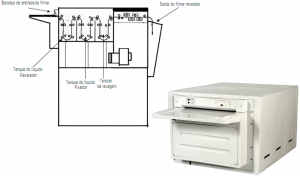






Comentários recentes